Снимки непроходимых маточных труб
Содержание статьи
«Непроходимость маточных труб» (ж-л «9 месяцев», №6, автор акушер-гинеколог, к.м.н.Пискунова Ю.А.)
Непроходимость маточных труб является одной из частых причин бесплодия. Каким образом выявляется эта патология и какое лечение предстоит пройти женщине на пути к материнству?
Экскурс в физиологию
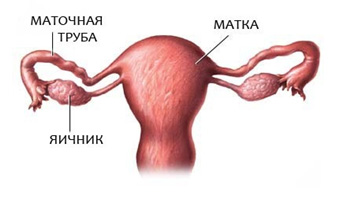
Маточным трубам отведена важная роль в наступлении беременности: они проводят сперматозоиды в брюшную полость к месту оплодотворения. При овуляции яйцеклетка выходит из яичника и попадает в брюшную полость, где захватывается бахромками маточной трубы и попадает в ампулярную ее часть. Там яйцеклетка встречается со сперматозоидом. Формируется зигота (оплодотворенная яйцеклетка), которая с помощью мышечных сокращений трубы и ресничек продвигается в полость матки. Нарушение или замедление проходимости может вести к различным проблемам — от бесплодия до наступления внематочной беременности.
Как устроена маточная труба
Маточная труба — парный орган, который располагается почти горизонтально по обеим сторонам верхней части матки. Трубы представляют собой цилиндрической формы канальцы, один конец которых открывается в брюшную полость, другой — в полость матки. Длина трубы у взрослой женщины достигает 10—12 см, а ширина — 0,5 см. Правая и левая трубы могут быть неодинаковой длины.
Наружный конец, или воронка маточной трубы, имеет брюшное отверстие, окруженное большим количеством бахромок; диаметр этого отверстия до 2 мм. Это отверстие соединяет полость брюшины через маточную трубу, матку и влагалище с внешней средой. Далее по направлению к полости матки маточная труба имеет расширенную часть – ампулу. Ампула является наиболее длинной частью маточной трубы, имеет изогнутую форму; просвет ее шире, чем у других частей, толщина до 8 мм. Более прямая и узкая часть маточной трубы, ее перешеек, подходит к углу матки — это самый тонкий участок трубы, просвет его очень узок, толщина около 3 мм; он открывается в полость матки отверстием, имеющим диаметр до 1 мм. Внутренняя оболочка маточных труб покрыта ресничками, которые создают колебательные движения в сторону маточного конца трубы; в просвете трубы содержится секрет.
Нарушение проходимости может быть вызвано изменениями внутри самой трубы, например слипанием стенок в результате воспалительного процесса или околотубарными (перитубарными) изменениями, такими, как спаечный процесс (формирование соединительно-тканных сращений, перетяжек, тяжей между соседними органами, которые меняют их правильное анатомическое расположение, нарушают нормальную физиологическую подвижность органов).
Если проходимость маточных труб нарушена, то оплодотворение становится невозможным. Если же повреждена мышечная оболочка трубы (в связи с воспалительным процессом) и нарушена динамика движения, то продвижение зиготы в сторону полости матки затруднено.
Если оплодотворенная яйцеклетка находится в трубе более 4 суток, то ее прикрепление может произойти там же. В результате этого развивается трубная (внематочная) беременность.
Нарушение проходимости и функциональную неполноценность маточных труб выявляют в среднем у 30—50% женщин, страдающих бесплодием. К факторам, приводящим к поражению маточных труб, относятся:
- воспалительные заболевания органов малого таза – сальпиноофориты – воспаление яичников и маточных труб;
- эндометриты – воспаление слизистой оболочки матки (особенно вызванные хламидийной инфекцией);
- аппендицит;
- эндометриоз (разрастание очагов эндометрия – слизистой оболочки матки в стенку матки и за пределы матки);
- спаечный процесс в малом тазу;
- перенесенные операции на маточных трубах и использование внутриматочных контрацептивов.
У 50% женщин с нарушением проходимости труб не удается распознать причину поражения.
Диагностика
При обследовании женщин со сложностями в наступлении беременности оценке проходимости маточных труб уделяется пристальное внимание. К методам, позволяющим оценить состояние маточных труб, относятся гистеросальпингография, соногистерография и лапароскопия. Обследование на проходимость маточных труб проводят всем женщинам, страдающим бесплодием.
Условия обследований. Все методы оценки состояния маточных труб основаны на прохождении специальных растворов в полость матки, маточные трубы, а потом — в брюшную полость. Вместе с ними могут проникать и микроорганизмы, находящиеся во влагалище, шейке матки. Если исследование проходимости маточных труб проводится на фоне не пролеченного хронического воспалительного процесса, оно может привести к обострению воспаления после процедуры и резко ухудшить состояние труб. Поэтому обязательным общим условием обследования перед процедурами является оценка характера выделений влагалища и канала шейки матки с помощью мазков и обследований на инфекции, передаваемые половым путем (методом ПЦР), и анализ крови на ВИЧ, сифилис, гепатиты В и С. В случае если результаты анализов неблагополучны, надо обязательно провести лечение до исследования и добиться их стойкой нормализации, разумеется, под наблюдением врача.
Остановимся на каждом из методов диагностики.
Рентгенологическая гистеросальпингография. Гистеросальпингография (ГСГ) до недавнего времени являлась одним из наиболее часто используемых методов исследования состояния маточных труб. Кроме этого, ГСГ также позволяет оценить состояние полости матки.
При этом методе в полость матки вводят водорастворимые препараты, которые видны при рентгеновском исследовании. Исследование проводится в рентгенологическом кабинете поликлиники или стационара.
При ГСГ после введения влагалищного зеркала в шейку матки вводят специальный наконечник. Через него вводят рентгенконтрастную жидкость в полость матки, откуда она попадает в маточные трубы и брюшную полость. Для рентгеновской ГСГ используются йодсодержащие контрастные вещества ВЕРОГРАФИН, УРОГРАФИН, УРОТРАСТ. По мере поступления жидкости последовательно производят несколько снимков.
ГСГ производят сразу после менструации. Это вызвано двумя причинами: во-первых, в эти сроки исключается радиационное воздействие на оплодотворенную яйцеклетку (так как овуляция еще не произошла), и во-вторых, не нарушается процесс прикрепления оплодотворенной яйцеклетки к стенке матки, так как имплантация происходит во второй фазе менструального цикла. ГСГ может проводиться и во второй фазе цикла, в этом случае помимо проходимости маточных труб более благоприятны условия для оценки таких патологий, как полипы, гиперплазия эндометрия (чрезмерное разрастание слизистой матки), эндометриоз – разрастание слизистой матки в мышечный слой. В любом случае женщине, планирующей рентгеновскую гистеросальпингографию, рекомендуют предохраняться от беременности на протяжении всего цикла, так как исследование, проводимое во второй фазе менструального цикла, станет причиной прерывания вероятной беременности.
ГСГ является достаточно информативным методом исследования. С его помощью можно выявить пороки развития внутренних половых органов, внутриматочные сращения (они называются синехии), заподозрить туберкулез половых органов (тела матки, маточных труб, яичников). Попадание контрастного вещества в брюшную полость с одной или с обеих сторон свидетельствует о проходимости маточных труб, при этом замедленное прохождение контрастного вещества по одной из маточных труб может указывать на наличие ее функциональной неполноценности. В случае поражения маточных труб ГСГ позволяет выявить место и вид поражения. На основании данных, полученных при ГСГ, можно прогнозировать объем и способ лечения, направленного на восстановление функции маточных труб.
Несколько особенностей проведения ГСГ:
- В зависимости от эмоционального состояния женщины в ряде случаев может наблюдаться спазм канала шейки матки и маточных труб, что затрудняет проведение процедуры. Для того чтобы решить эту проблему, врач за несколько дней до процедуры может назначить спазмолитики и обезболивающие препараты (например, БАРАЛГИН). При введении наконечника женщина может испытывать умеренные болезненные ощущения внизу живота. При введении контрастного вещества возникает чувство тяжести внизу живота.
- Во время исследования могут быть боли в животе, головокружение.
- Женщинам с аллергией на йод врач посоветует выбрать другой метод оценки проходимости маточных труб.
Эхогистеросальпингоскопия. В последние годы в клиническую практику активно внедряется новый метод исследования состояния маточных труб — метод ультразвуковой гистеросальпингоскопии, или соногистерографии (СГГ).
При обычном УЗИ маточные трубы обычно не визуализируются, поэтому просвет труб заполняют веществом, видимым при УЗИ, в качестве которого применяют обычный физиологический раствор (0,9%-ный раствор натрия хлорида), раствор глюкозы или фурацилина. Это исследование дает возможность визуализации трубного просвета в реальном времени.
Эта процедура может производиться в любой день менструального цикла, однако предпочтительнее проводить ее в дни накануне овуляции, когда имеется наибольшее физиологическое расширение канала шейки матки, когда наблюдается наименьшая вероятность спазма, а также вероятность того, что исследование проводится уже беременной женщине, так как беременность в этот период еще не могла наступить. В некоторых случаях проведенная в период перед овуляцией соногистерография способствует расправлению маточных труб, нормализации их проходимости, и беременность наступает в этом или ближайших менструальных циклах.
Перед началом проведения соногистерографии производится влагалищное исследование для оценки взаимного расположения шейки матки и тела матки, затем —обычное УЗИ с трансвагинальным (влагалищным) датчиком. После этого с помощью влагалищного зеркала через канал шейки матки в полость матки вводят специальный катетер. С помощью специального шприца в катетер под контролем УЗИ медленно вводят физиологический раствор и прослеживают продвижение раствора в полость матки, маточные трубы и брюшную полость. В дальнейшем процедура осуществляется так же, как обычное УЗ-исследование, и занимает 10—15 минут.
Для проведения соногистерографии подходит любая стерильная жидкость, которая не оказывала бы никакого патологического воздействия при попадании в брюшную полость, поскольку часть жидкости во время исследования через проходимые маточные трубы выходит за пределы матки. Результатом проведенного исследования может быть определение нормальной проходимости труб, при односторонней непроходимости маточной трубы ток жидкости будет виден с одной стороны. С помощью СГГ можно также выявить различную патологию полости матки: полипы, миоматозные узелки, пороки развития матки.
При выполнении исследования могут быть боли или неприятные ощущения внизу живота. Связаны они могут быть со спазмом маточных труб, а также с тем, что при проходимости маточных труб в брюшную полость поступает небольшое количество жидкости. Проведение СГГ может сопровождаться головокружением.
В сравнении с гистеросальпингографией, ожидаемые неприятные ощущения от процедуры меньше, так как используемый объем жидкости и размер катетеров меньше. В связи с тем, что у некоторых женщин после этого исследования боли могут сохраняться, желательно, чтобы после процедуры кто-нибудь из близких сопровождал женщину до дома; при этом лучше не пользоваться общественным транспортом.
Лапароскопия. При лапароскопии в брюшную полость через 2—3 маленьких отверстия (1—2 см) вводится специальная оптическая система, позволяющая осмотреть внутрибрюшное пространство.
Различают диагностическую и лечебную (оперативную) лапароскопию. Во время диагностической лапароскопии проводят осмотр внутренних органов брюшной полости, оценивают их анатомию, взаимное расположение, проводят хромогидротубацию — собственно проверку проходимости маточных труб (через канал шейки матки вводят окрашенный физиологический раствор натрия хлорида и оценивают его прохождение по маточным трубам в брюшную полость по появлению в брюшной полости окрашенной жидкости). Во время оперативного этапа проводят манипуляции, направленные на устранение обнаруженных патологических изменений, например коагуляцию эндометриоидных очагов на брюшине, яичниках; разделение спаек, в том числе перитубарных (расположенных вокруг маточных труб); пластику маточных труб, пластику воронки маточной трубы (фимбриопластику). После проведенных манипуляций повторно оценивают проходимость маточных труб.
Особенностью этого метода является возможность непосредственной оценки анатомии малого таза. Помимо оценки состояния маточных труб можно получить информацию о наличии спаечного процесса, эндометриоза, анатомических нарушений и т.д.
Проведение лапароскопии особенно показано в тех случаях, когда при проведении других методов выявляются нарушения со стороны маточных труб. Бывают ситуации, когда по данным СГГ и ГСГ проходимость труб нарушена, а при лапароскопии нарушений нет. Этот феномен обусловлен развитием спазма маточной трубы, который исчезает во время лапароскопии, которая проводится под общим наркозом.
Ход процедуры. Лапароскопия требует госпитализации в стационар. Операция проводится в операционной под общим наркозом. Объем оперативного вмешательства зависит от выявленных изменений, этим же определяется длительность операции. Так, диагностическая лапароскопия может занимать около 30 минут, а лечебная — до 2 часов.
Операция подразумевает раннюю активизацию женщины: уже через 2 часа рекомендуется вставать и начинать движения, к вечеру — свободно ходить. В план реабилитационных мероприятий включают физиотерапию, специальную терапию, направлению на уменьшение спайкообразования (внутримышечное введение специальных препаратов, гимнастику).
Среди женщин с непроходимостью труб наиболее частой находкой при лапароскопии являются последствия перенесенных воспалительных заболеваний. Это может быть спаечный процесс, скопление жидкости в маточной трубе, обнаружение наружной формы генитального эндометриоза, когда в малом тазу на яичниках, маточных трубах, брюшине имеются разрастания очагов эндометрия (внутренней слизистой оболочки матки). Во время лапароскопии возможно не только обнаружение патологического процесса, но и проведение лечебных манипуляций — разделение спаек, удаление эндометриоидных очагов, восстановление нормальной анатомической формы и проходимости маточных труб.
До настоящего времени остается спорным вопрос, касающийся необходимости проведения лапароскопии женщинам, у которых при ГСГ или СГГ не удалось выявить патологии со стороны маточных труб. Единственно верным решением этой задачи является индивидуальный подход к каждой конкретной ситуации.
Перед лапароскопией обязательно проводят ряд диагностических мероприятий — гормональное обследование, комплексное УЗИ, ГСГ или СГГ, исследования микрофлоры влагалища и цервикальной слизи, комплекс обследований для оперативного вмешательства (клинические анализы крови и мочи, определение группы крови и резус фактора, обследование на ВИЧ, сифилис, гепатиты, биохимическое исследование крови). При наличии у женщины спаечного процесса в малом тазу требуется проведение курса противовоспалительной терапии даже при отсутствии клинических данных о наличии воспаления.
Противопоказания. Лапароскопия противопоказана в следующих случаях:
- при имеющихся или перенесенных менее чем 6 недель назад острых и хронических инфекционных и простудных заболеваниях;
- при воспалении придатков матки, маточных труб и яичников (противопоказание для проведения оперативного этапа лапароскопии);
- при отклонении в показателях клинических, биохимических исследованиях крови, свертывающей системе, ЭКГ);
- при повышении уровня лейкоцитов в мазке влагалищного содержимого в сочетании с нарушением микрофлоры.
Лечение
В целом, лечение трубного фактора бесплодия сводится к восстановлению проходимости маточных труб. В случаях, когда это невозможно, решается вопрос о проведении экстракорпорального оплодотворения.
Эффективность лечения этой формы бесплодия зависит от степени выраженности патологических изменений в малом тазу. Так, при небольшой выраженности спаечного процесса реконструктивные операции, выполненные лапароскопически, эффективны в половине случаев, а при наличии выраженных изменений (распространенного спаечного процесса, выраженных последствий воспалительных заболеваний) успех может быть достигнут лишь у небольшого процента женщин.
Если указанное оперативное вмешательство проводится, контрольная СГГ или ГСГ после операции позволяет провести сравнительную оценку анатомического состояния органов малого таза до и после хирургического вмешательства и определить дальнейшую тактику ведения пациентки.
После проведенного лечения наступает период планирования и ожидания наступления беременности, обычно он длится 6 месяцев. Если в эти сроки беременность не наступает, то решается вопрос о проведении экстракорпорального оплодотворения (ЭКО).
Источник
Основы. МПС. Интерпретация результатов гистеросальпингографии. +
ИНТЕРПРЕТАЦИЯ РЕЗУЛЬТАТОВ ГИСТЕРОСАЛЬПИНГОГРАФИИ
На рентгенограммах в норме (рис. 7-2) полость тела матки имеет форму равнобедренного треугольника, расположенного вершиной вниз. Основание треугольника (равно 4 см) соответствует дну полости матки, а у вершины расположен анатомический внутренний маточный зев. В нижнем отделе полость тела матки переходит в перешеек матки. Длина перешейка 0,8-1,0 см, за ним начинается канал шейки матки. Его форма может быть конической, цилиндрической, веретёнообразной и зависит от фазы цикла. Трубы на рентгенограммах проявляются в виде тонких, иногда довольно извилистых лентообразных теней. Рентгенологически можно определить три анатомические части трубы: интерстициальную, истмическую и ампулярную. Интерстициальный отдел — в виде короткого конуса, переходящего после некоторого сужения в довольно длинный истмический отдел. Переход истмического отдела в более широкий ампулярный на рентгенограммах не всегда отчётлив. Иногда хорошо видна продольная складчатость слизистой оболочки трубы.
Контрастная жидкость из ампулы трубы вытекает в виде полоски и затем в большей или меньшей степени размазывается по брюшной полости в виде дыма горящей сигареты. Показатель хорошей проходимости труб — растекание контрастного вещества по брюшине в отдалённые от ампулы места.
Рис. 7-2. Гистеросальпингография при проходимых маточных тубах.
Из причин, вызывающих трубное бесплодие, на первом месте стоят воспалительные процессы. Чаще обнаруживают непроходимость труб в интерстициальном отделе и реже — некоторое расширение этого отдела. Это характерно для туберкулёзного поражения. Непроходимость труб в ампулярном отделе даёт различные картины в зависимости от причины и продолжительности воспалительного процесса. Брюшное отверстие трубы часто склеивается спайками, а экссудат растягивает ампулярную часть трубы до различных размеров (рис. 7-3). Контрастное вещество легко смешивается с серозным экссудатом и придаёт отчетливую картину колбообразной ампулярной части трубы. Иногда после ранее проведённого лечения происходит резорбция содержимого сактосальпинкса, стенки его спадаются. При проведении перед гистеросальпингографией вагинального исследования больших отклонений от нормы не обнаруживают, а на рентгенограммах выявляют картину значительных сактосальпинксов.
Рис. 7-3. Сактосальпинкс.
Если в результате воспалительного процесса происходит неполное склеивание ампулярного отдела трубы, на рентгенограммах обнаруживают, что контрастный раствор через стенозированное отверстие частично проникает в брюшную полость, а колбообразно расширенный ампулярный отдел трубы сохраняется, формируя «вентельный» сактосальпинкс. При спаечном процессе в брюшной полости контрастное вещество проникает в осумкованные полости, выявляя их в виде контрастных образований различной величины и формы. Гистеросальпингография при бесплодиии помогает распознать часто бессимптомно протекающий туберкулёз женских половых органов.
Туберкулёзный процесс поражает ампулярный и истмический отделы труб. Происходит облитерация просвета ампулярного отдела. Истмические отделы в результате поражения мышечного слоя становятся ригидными, нередко расширенными и заканчиваются бульбообразными утолщениями на конце. Рентгенологически тени напоминают по форме трубку для курения. При туберкулёзном эндометрите в далеко зашедших случаях возникает деформация полости матки, частичная или полная её облитерация. На рентгенограмме определяют резко деформированную, небольших размеров полость матки (рис. 7-4).
Рис. 7-4. Туберкулёзный эндометрит и сальпингит.
Большое значение гистеросальпингография имеет для выявления пороков развития матки. При неполной перегородке матки рентгенологически выявляют перегородку, идущую от дна, широкую в верхней части, у основания. Своей вершиной она почти доходит до перешейка, разделяя полость матки на две половины. При этом угол, образовавшийся между двумя отделами полости матки, острый. Почти такую же картину наблюдают и при двурогой матке, но угол между двумя отделами полости матки при этом будет тупой (рис. 7-5).
Рис. 7-5. Пороки развития. Внутриматочная перегородка (а) и двурогая матка (б).
При инфантильной матке её полость на рентгенограммах уменьшена, а шейка удлинена так, что отношение длины шейки и полости матки равно 3:2 или 1:1. Из других пороков развития различают седловидную, однорогую, двойную матку.
Гистеросальпингографию широко используют для диагностики различной внутриматочной патологии. При гиперплазии и полипозе эндометрия на рентгенограммах видна неровность контуров полости, неравномерная интенсивность тени, связанная с неполным распределением контрастной жидкости в ней, дефекты наполнения размерами от 0,5 до 0,7 см.
Форма дефектов округлая, овальная, иногда линейная. Они располагаются чаще в дне и у трубных углов. При крупных полипах эндометрия величина дефектов наполнения бывает от 1×1,5 до 2×4,5 см. Чаще они единичные (рис. 7-6).
Рис. 7-6. Полип эндометрия.
Крупные полипы рентгенологически отличить от небольших подслизистых миом трудно. У больных с подслизистой миомой матки (ММ) основные признаки проявляются на рентгеновских снимках — увеличение полости матки, её деформация и крупный дефект наполнения (рис. 7-7).
Рис. 7-7. Подслизистая миома матки.
Полость матки иногда принимает причудливые формы: блюдцеобразную, в виде тюльпана, округлую, серповидную и т.д. Дефекты наполнения частично или полностью покрываются тонким слоем контрастной жидкости.
При раке тела матки в зависимости от распространённости процесса рентгенологическая картина бывает неодинаковой.
При локализации процесса в одном участке на рентгенограммах будет виден дефект наполнения с неровными изъеденными очертаниями в области одного из трубных углов или бокового контура полости матки. При диффузной форме, когда поражён почти весь эндометрий, полость тела матки будет деформирована без чётких границ с неровными бахромчатыми краями и множественными причудливыми дефектами наполнения с неровной рентгенологической тенью.
Гистеросальпингография — ценный диагностический метод для выявления эндометриоза матки. У пациентов с этой патологией видны единичные или множественные законтурные тени в виде шипов, лакун, карманов. Размеры этих законтурных теней от 2-4 мм до 1-2 см. Чаще их определяют на дне истмикоцервикального отдела матки, реже — на боковых контурах полости. Иногда рентгенологически удаётся выявить эндометриоз труб, при котором от видимого просвета истмического отдела трубы отходит множество перетубарных ходов в виде коротких штрихов или точек — картина, напоминающая ветку ёлки (рис. 7-8).
Рис. 7-8. Эндометриоз в истмическом отделе левой маточной трубы.
При помощи гистеросальпингографии хорошо распознают и внутриматочные сращения. При этом на рентгенограммах в полости матки видны чаще единичные дефекты наполнения разнообразной формы с чёткими ровными контурами, которые в отличие от полипов эндометрия не заливают контрастным веществом даже при тугом наполнении полости матки (рис. 7- 9).
Рис. 7-9.Внутриматочные сращения
Широко используют гистеросальпингографию у больных с привычными выкидышами с целью выявления истмикоцервикальной недостаточности. В норме во вторую фазу цикла истмикоцервикальный отдел значительно сужен (истмус не более 0,4 см), при истмикоцервикальной недостаточности отмечают его значительное расширение (до 1,5 см и более).
Таким образом, гистеросальпингография — ценный дополнительный инструментальный метод диагностики целого ряда заболеваний матки и труб.
Источник