Симптомы мастопатии молочной железы при климаксе фото
Содержание статьи
Мастопатия

Мастопатия — это заболевание, при котором соединительная ткань молочной железы начинает патологически разрастаться. Характеризуется появлением узелков, уплотнениями в груди, тягучими хроническими болями.
Некоторые формы узловой мастопатии увеличивают риск появления рака груди в 5 раз, поэтому игнорировать симптомы не стоит. Симптомы и признаки мастопатии молочной железы нужно знать каждой женщине, находящейся в группе риска. Если проигнорировать болезнь на начальной стадии, она может перейти в неизлечимую форму, спровоцировать ряд серьезных последствий. При первых признаках заболевания запишитесь на прием к маммологу!
Что такое мастопатия молочных желез
Мастопатия молочной железы — это распространенное заболевание. По статистике с ним сталкиваются более 60% женщин всей планеты. Его относят к категории доброкачественных болезней, однако впоследствии осложненная мастопатия способна привести к раку груди.
Болезнь характеризуется патологическим разрастанием ткани молочных желез вследствие гормонального дисбаланса. На последних стадиях в груди появляются характерные узелки, болезненные при прикосновении.
Причины развития заболевания
Симптомы мастопатии вызывает гормональный дисбаланс. Разрастание тканей провоцируется переизбытком эстрогена и недостатком прогестерона. Иногда заболевание провоцирует переизбыток пролактина.
Факторами риска считаются:
- возраст после 30 лет;
- наследственная предрасположенность;
- нарушения менструального цикла, раннее начало месячных (до 12 лет) и поздний климакс (после 50 лет);
- поздние роды (после 30), отсутствие детей в принципе;
- раннее завершение кормления грудью, отсутствие кормления в принципе;
- совершенные аборты на поздних сроках;
- проблемы с работой эндокринной системы;
- диабет;
- лишний вес;
- уже перенесенные болезни груди.
Зачастую симптомы мастопатии молочной железы проявляются в позднем возрасте — после 30 лет. Однако у молодых девушек и женщин нередко встречается диффузная форма. Она не вызывает симптомов и обнаруживается случайно, при УЗИ. Поэтому если вы находитесь в группе риска, посещайте маммолога хотя бы раз в год. Предосторожность может однажды спасти вашу жизнь!
Симптомы и признаки мастопатии молочной железы

Признаками мастопатии считаются:
- боль в груди, со временем переходящая в острую форму, отдающая в плечо или спину;
- изменение железистой структуры молочной железы;
- видимое увеличение груди;
- ощущение тяжести и дискомфорта;
- болезненные ощущения при пальпации;
- выделения из сосков, подобные молозиву.
Подобные симптомы характерны и для второй фазы менструального цикла. Но при мастопатии боль сопровождает женщину круглосуточно, даже после месячных. При появлении опасных проявлений проведите самообследование.
Внимательно осмотрите кожу около сосков. Она не должна шелушиться, кровоточить, быть болезненной на ощупь. Наличие любых выделений, язвочек и раздражений — повод обратиться к врачу.
Лежа на спине, тщательно прощупайте грудь. Среди симптомов и признаков мастопатии выделяют наличие внезапных «провалов». На ощупь молочная железа должны быть эластичной и обладать однородной структурой.
Патогенез болезни
Мастопатия молочной железы провоцируется нарушением гормонального фона, избытком эстрогена или пролактина. В нормальных условиях женская грудь подвержена циклическим изменениям. В зависимости от фазы менструального цикла она может набухнуть, увеличиться в размерах или наоборот — уменьшиться.
Однако под воздействием избытка женских гормонов цикл нарушается. Возникают проблемы с естественными нейрогормональными связями в молочной железе. Это создает благоприятные условия для пролиферации — процесса при котором клетки соединительной ткани, в том числе жировые, начинают бесконтрольно делиться. На второй стадии болезни в груди появляются узелковые уплотнения. В тканях преобладает кистозный, фиброзный или железистый компонент.
Классификация и стадии развития мастопатии
Лечение, тревожные симптомы и признаки мастопатии молочной железы зависят от формы заболевания. Традиционно пользуются следующей классификацией:
- Масталгия. Характеризуется ярко выраженными болями в груди. Боли бывают настолько сильными, что женщине назначают прием обезболивающих препаратов.
- Диффузная мастопатия. В ткани груди возникают диффузные образования.
- Фиброзная. Уплотнения в молочных железах состоят из фиброзной соединительной ткани.
- Фиброзно-кистозная. Аналогичные уплотнения, которые сопровождаются кистами.

Заболевание развивается постепенно. Сначала начинается патологическое разрастание соединительной ткани. На этой стадии симптоматика наблюдается только перед менструацией.
При появлении фиброзно-кистозных уплотнений начинается выделение молозива. Возникает болезненность при пальпации, боли различной степени интенсивности. На второй стадии патологические нарушения могут коснуться лимфатической системы: воспаляются подмышечные лимфоузлы.
Для болезни характерна и скрытая, бессимптомная стадия. Она может длиться годами: известны случаи, когда женщины десятилетиями жили с мастопатией, не подозревая о ее существовании.
Возможные осложнения
Недавние исследования подтвердили, что невылеченная мастопатия увеличивает шанс развития рака молочной железы в 5 раз. Особенно опасна фиброзно-кистозная форма. Однако при своевременном лечении мастопатия безопасна.
В большинстве случаев врачи дают благоприятный прогноз. Болезнь легко поддается лечению при помощи гормональных препаратов. Маммологи рекомендуют девушкам у которых есть эта проблема приходить на осмотр каждые полгода.
Диагностика и лечение мастопатии у женщин

Диагностика начинается со сбора анамнеза: врач заранее определяет причины мастопатии, выявляет факторы риска. Самый простой способ поставить первичный диагноз — пальпация. Внешний осмотр проходит сначала стоя, потом в положении лежа.
Врач обращает внимание на внешний вид груди, наличие язвочек, раздражений и шелушений на сосках. Проводится пальпация для обнаружения узелков и уплотнений. Если результаты внешней диагностики вызывают подозрения, врач направляет пациентку на УЗИ.
Для уточнения диагноза может потребоваться маммография. Однако этот метод менее безопасный. Он не показывает небольшие образования, запрещен для беременных и кормящих, а также женщин младше 35.
Последний шаг в диагностике — пункция узелка или фиброзного образования. Это помогает классифицировать мастопатию и назначить правильное лечение.
Важно! Ни в коем случае не назначайте сами себе лечение, особенно, если вы не прошли полную диагностику. Симптомы рака и мастопатии во многом совпадают, поэтому ОБЯЗАТЕЛЬНО покажитесь врачу!
Профилактические меры
Симптомы мастопатии нередко доставляют дискомфорт пациентке, а лечение может затянуться надолго. Поэтому лучше предотвратить болезнь, чем потом справляться с ее последствиями. Если вы входите в группу риска, соблюдайте следующие профилактические меры:
- регулярные самоосмотры;
- активный образ жизни;
- избавление от вредных привычек (курение, алкоголя);
- регулярная половая жизнь;
- роды и кормление грудью;
- тщательная контрацепция, чтобы избежать абортов;
- прием гормональных препаратов только по назначению врача.
И конечно главная мера — регулярные осмотры у маммолога. Молодым девушкам рекомендуется посещать врача раз в 1-2 года. Женщинам после 30 и пациенткам, входящим в группу риска, — раз в полгода.
Не игнорируйте нехарактерных для себя симптомов. При выделениях из груди, сильной боли и уплотнениях обратитесь к врачу. Регулярно проводите самоосмотры, и при появлении любых подозрительных уплотнений запишитесь на прием к маммологу.
Источник
Мастопатия: когда бить тревогу?
Мастопатия как понятие включает несколько видов заболеваний, касающихся молочной железы. Патологические образования, которые имеют фиброзно-кистозную форму, имеют ряд общих симптомов.
Возникновение мастопатии: климакс и иные причины
Женщину беспокоит боль в области груди, из сосков могут наблюдаться выделения, перед менструальным циклом болезненные ощущения усиливаются.
Характерные изменения наступают в связи с тем, что нарушается соотношение соединительных компонентов и эпителиальных. Возрастные рамки колеблются от 35 до 45 лет, причем после сорока и рецидивы чаще, и мастопатия становится более сложной для лечения.
Это изменения, которые носят доброкачественный характер, при этом наблюдается прямая зависимость от многих факторов. Стрессовая ситуация, патологии, связанные с нервной регуляцией, гормональные нарушения.
Несмотря на то, что мастопатия очень распространенное заболевание, до конца понять механизм его возникновения так и не удается. Чаще всего оно возникает при изменении гормонального статуса женщины, а это связано с периодом, когда наступает климакс. Причинами также могут быть:
- нарушения менструации;
- синдром поликистозных яичников;
- неверный график приема противозачаточных средств;
- отсутствие детородной функции;
- многочисленные аборты;
- нерегулярная половая жизнь с партнером;
- ранний климакс;
- различные проблемы с печенью, поджелудочной железой;
- наследственность.
Некоторые специалисты уверены, что причиной становится недостаток прогестерона, при котором эстрогены в избытке. Происходит стремительное умножение эпителиальных клеток и соединительной ткани. Замечено, что в этот момент вырабатывается больше чем обычно пролактина, и это способствует повышению чувствительности тканей к влиянию эстрогенов.
Виды мастопатии
При классификации мастопатии разделяют несколько форм:
- масталгия;
- диффузный фиброаденоматоз;
- локализованный фиброаденоматоз.
Масталгия имеет среди иных характеристик сильную боль, такую, что порой назначают анальгетики. При диффузном аденоматозе в тканях возникают уплотнения, либо вместе с уплотнениями наблюдают и кисты. Так называют заполненные жидкостью полости.
Если это локализованный фиброаденоматоз, патологию выявляют на отдельных участках. Это всегда повод провести дополнительные обследование на исключение онкологии, так как такое уплотнение может легко трансформироваться в опухоль злокачественного характера.
Боль и выделения: симптоматика болезни
Есть простой способ определить, что проблема существует. Обычная пальпация позволяет выявить очаги, и боль в некоторых областях может свидетельствовать о наличии проблемы. Самое важное — вовремя понять, что это мастопатия, и, при необходимости, начать лечение. Самостоятельное обследование — эффективный способ обнаружения узелков и уплотнений.
Так как гормональный фон меняется перед менструацией, то возникает характерная боль, которую не заметить невозможно. Чувствуется постоянный дискомфорт в молочной железе, болевые ощущения носят ноющий или тянущий характер.
Не всегда боль заявляет о болезни. Около 10% женщин не отмечают у себя никаких признаков, и узнают о болезни случайно. Иногда боль может отдавать в иные части тела. Грудь может увеличиться в размере на 15%, кажется тяжелой, будто наполненной чем-то.
У каждой женщины индивидуальные показатели болевых ощущений, и связаны они с порогом чувства боли. Если есть эти симптомы, то врач предполагает синдром, который называют предменструальным. Иногда симптоматика не проходит и после менструации.
Нередко наблюдается увеличение лимфоузлов в области подмышек, они могут быть болезненными при пальпации.
Выделения, обильные или не очень, должны насторожить, характер их может быть различный. Очень выраженные, имеющие кровянистый оттенок могут свидетельствовать о серьезной патологии, вплоть до злокачественных процессов. Но это не значит, что стоит игнорировать иные по характеру выделения. Даже если у них светлый или прозрачный цвет — это повод для обращения к врачу, особенно женщинам в период климакса.
При обнаружении плотного узла необходимо исключить злокачественный характер образования, и откладывать визит к врачу никак нельзя.
Диагностика
Прежде всего, это самостоятельная диагностика. При малейшем подозрении необходимо пройти комплексное обследование при помощи различных методов с применением современной аппаратуры.
- Диффузные изменения патологического характера определяют при проведении маммограммы. Наибольшего эффекта добиваются, если проводят ее в начале менструального цикла. Обязательно молочную железу снимают в двух проекциях, и такое обследование позволяет четко обозначить существующую проблему.
- Если потребуется, врач назначит ультразвуковую диагностику, что также является эффективным методом выявления фиброзно-кистозной мастопатии.
- При помощи магнитно-резонансной томографии тщательно проверяются зоны, в которых повышена или понижена температура ткани, при некоторых разновидностях МРТ вводится специальная жидкость, позволяющая выявить систему протоков и проблемные области.
- Пневмокистография. Исследование определяет наличие пристеночных образований. Для этого вводится воздух в полость кисты, который расправляет стенки. Если имеется узел, проводят биопсию и отдают образец на гистологию. Определяют гормональный статус.
- Кольпоскопия. Исследуются клетки влагалища для того, чтобы определить гормональный фон организма и особенности их жизнедеятельности.
Также вычисляется количество прогестерона, эстрогенов, гормонов щитовидной железы и некоторых других. Для построения полной картины гормонального уровня в организме исследуют и щитовидную железу, печень, надпочечники. Обязательно нужно исключить иммунные патологии, для чего следует сделать иммунограмму и развернутый анализ крови.
Лечение
Все проводимые манипуляции и исследования довольно продолжительны и требуют терпения. Если установлен гормональный статус, то подбирается тактика лечения на основании мнения эндокринолога и гинеколога. Анализ всех данных позволит максимально успешно подобрать необходимые препараты. Эффективность лечения будет зависеть от тщательности выполнения рекомендаций и следования инструкциям.
Витамины помогают организму справиться с проблемой, препараты местного действия снимают отечность. Из рациона стоит исключить кофе, чай, особенно крепкий, не курить и добавить клетчатки. Также необходимо соблюдать контроль веса и придерживаться правильного питания.
Источник
Мастопатия груди при климаксе

Чаще всего доктор маммолог сталкивается именно с мастопатией. Каковы причины возникновения мастопатии в период менопаузы:
- Гормональные нарушения**. Из-за дисбаланса половых гормонов нарушается процесс деления клеток соединительных тканей, заполняющих железу. Так образуются фиброзно-кистозные узлы.
- Эндокринные расстройства**. Это гипо- и гипертиреозы, гипоталамический синдром, нарушения работы надпочечников. Щитовидная железа контролирует гормоны, отвечающие за обменные процессы в организме. При ее дисфункции повышается чувствительность молочных желез к пролактину, что провоцирует образование узлов.
Значение имеет наследственный фактор. Шансы заболеть мастопатией у женщины выше, если ее старшие родственницы сталкивались с этой патологией.
Симптомы мастопатии
К симптомам заболевания относят:
- набухание и нагрубание желез;
- выделения из сосков различного характера: прозрачные, белые, кровянистые, гнойные;
- болезненные ощущения;
- появление одного или множественных уплотнений.
Уплотнения, выявленные при пальпации – самый яркий симптом мастопатии. Узел может набухать особенно сильно перед редкими менструациями, если они еще продолжаются.
Также распространена ситуация, когда появилось уплотнение и болит грудь в постменопаузе, когда менструации окончательно завершились и установилась стойкая аменорея.
Записаться на приём
Услуги доктора
Факторы риска
Существуют факторы риска, предрасполагающие к развитию патологии:
- раннее начало менструаций, до 13 лет;
- аборты;
- поздние первые роды;
- отсутствие опыта лактации;
- синдром поликистозных яичников;
- наличие в анамнезе сахарного диабета, эндометриоза, миом, полипов.
Учитывая эти факторы, следует брать во внимание любые изменения в организме женщины, даже если грудь в менопаузе болит слабо и нерегулярно.
Осложнения и последствия
Лечение мастопатии при климаксе нельзя откладывать на потом, поскольку заболевание является фактором онкологического риска. Это значит, что существует вероятность озлокачествления образовавшихся узлов. Особую тревогу должны вызывать плотные ограниченные узлы и кровянистые выделения из соска.
Рак груди – наиболее частая форма злокачественных опухолей среди женщин и одновременно второе по частоте онкологическое заболевание человеческой популяции в целом. На 4 стадии рака пациентке практически ничем нельзя помочь, в то время как опухоль на 1 стадии не затрагивает окружающие здоровые ткани.
На профилактический прием к маммологу следует приходить даже при отсутствии явных жалоб. Это не займет много времени, но позволит сохранить жизнь и здоровье.
Лечение мастопатии при климаксе
План лечения мастопатии составляется строго индивидуально, после того как пациентка пройдет назначенные врачом обследования и сдаст анализы.
При обнаружении злокачественного процесса решается вопрос о необходимости хирургического вмешательства. Как онкохирург-маммолог Бондарь А.В. может рекомендовать полное или частичное удаление молочной железы. Также возможна лучевая терапия, химиотерапия, гормонотерапия.
Лечение груди всегда начинается с первичного визита к специалисту. Пациенты часто затягивают обращение из-за ложного чувства страха. Очный осмотр позволяет многое прояснить и избавиться от чувства тревоги.
Эффективное лечение груди в период менопаузы – одна из основных задач маммологии.
Записаться на приём
Источник
Мастопатия — симптомы и лечение
В структуре заболеваний молочной железы удельный вес имеет такая патология, как фиброзно-кистозная мастопатия (далее ФКМ или просто мастопатия). При данном заболевании происходит нарушение соотношения эпителиальных и соединительнотканных компонентов ткани в структуре молочной железы, а также широкий спектр пролиферативных (связанных с ускоренным образованием новых клеток, приводящих к разрастанию ткани) и регрессивных изменений. Как показывает практика, эта болезнь довольно распространена среди фертильной (плодовитой) половины женского населения. По данным различных авторов до 70% женщин могут иметь патологию ФКМ.[1]
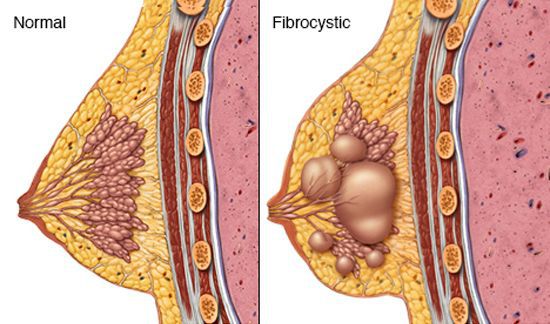
Мастопатия является следствием гормонального дисбаланса: основную роль в развитии данного заболевания играют гормоны эстроген, его метаболиты, а также прогестерон. Изменения уровня тиреотропного гормона, гормонов щитовидной железы, уровня пролактина и многие другие причины могут также способствовать развитию заболевания.
Основные факторы, приводящие к дисбалансу гормонов:
- раннее менархе (раннее начало менструального цикла) — в связи с обновлением гормонального фона организму трудно быстро приспособиться к изменениям; это, в свою очередь, оказывает влияние на тканевую структуру молочных желёз;
- позднее наступление менопаузы — основную роль играет длительное воздействие гормонов (особенно эстрогенов) на ткань железы;
- отсутствие беременностей в анамнезе;
- аборт, провоцирующий резкие перепады гормонального фона;
- отсутствие лактации или крайне непродолжительный период кормления грудью;
- стресс;
- расстройства, связанные с обменными процессами — ожирение, сахарный диабет, нарушения работы печени;
- расстройства эндокринной системы — гипо- или гипертиреоз, тиреотоксикоз;
- заболевания мочеполовой системы, нарушения репродуктивной функции (женское и мужское бесплодие);
- неконтролируемое применение гормональных препаратов, в том числе контрацептивов.
Основными симптомами мастопатии являются:
- боль;
- уплотнение структуры молочной железы;
- выделения из сосков (могут быть прозрачными или напоминать молóзиво — жидкость, которая выделяется перед родами и сразу после них).
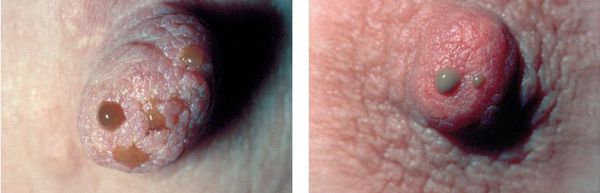
При пальпации можно обнаружить крупные и мелкие образования с зернистой поверхностью.[4] Боли могут быть различного характера и интенсивности. Помимо болезненности молочных желёз ощущается нагрубание, отёчность и увеличение объёма груди. Боли могут быть иррадиирующими и распространяться в область подмышки, плеча и лопатки, а также исчезать в первые дни менструации. Однако некоторых женщин болезненность молочных желёз беспокоит постоянно, независимо от фазы менструального цикла.[8]
Болевой синдром может возникать как в ответ на прикосновения к железе, так и в виде постоянного дискомфорта, усиливающегося в период менструаций. С прогрессированием заболевания симптоматика становится более яркой, болезненность более ощутимой, а уплотнения тканей могут определяться уже вне зависимости от периодичности цикла.
В развитии мастопатии важную роль играют дисгормональные расстройства. Особое значение имеют:
- относительная или абсолютная гиперэстрогения (избыток эстрогенов);
- прогестерон-дефицитное состояние (нехватка прогестерона).
Относительная гиперэстрогения сопровождается изменением уровня эстрогена относительно прогестерона, но, в свою очередь, данные гормоны всё же находятся в пределах нормы. Абсолютная гиперэстрогения характеризуется повышением целевого уровня эстрогенов.
Таким образом при повышении эстрогена происходит пролиферация — разрастание протокового альвеолярного эпителия, в то время как прогестерон пытается препятствовать этому процессу благодаря своим способностям: он снижает экспрессию рецепторов эстрогенов и уменьшает локальный уровень активных эстрогенов. Эти свойства прогестерона ограничивают стимуляцию разрастания тканей молочной железы.
При гормональном дисбалансе (избытке эстрогенов и дефиците прогестерона) в тканях молочной железы возникает отёк и гипертрофия внутридольковой соединительной ткани, а пролиферация протокового эпителия приводит к образованию кист. При возникающих прогестерон-дефицитных состояниях избыточная концентрация эстрогенов приводит к разрастанию тканей молочной железы и нарушению рецепторного аппарата.
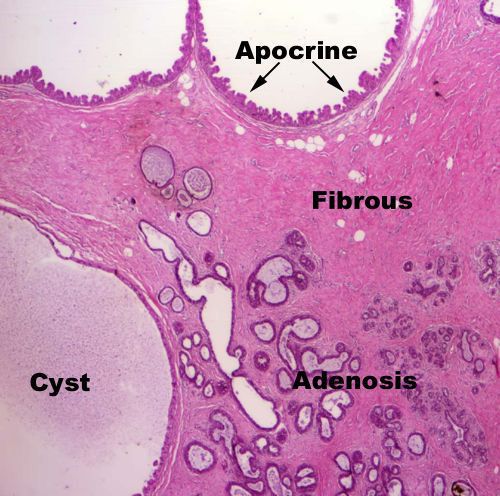
Стоит отметить, что результаты исследований содержания данных гормонов в плазме крови не всегда могут подтвердить этот патогенетический процесс. Большинству учёных удалось обнаружить недостаток прогестерона при мастопатии, однако в ходе других исследований его уровень был в пределах нормы.
В развитии ФКМ не менее важную роль играет повышение уровня пролактина в крови, которое сопровождается нагрубанием, болезненностью молочных желёз и отёком. Эти симптомы в большей степени проявляются во второй фазе менструального цикла.
Медицинские исследования доказали связь между заболеваниями молочных желез и гениталий. Было выявлено, что при миоме матки и воспалительных заболеваниях гениталий в 90% случаях происходят патологические изменения в молочных железах. А при условии, что миома матки сочетается с аденомиозом, увеличивается риск возникновения узловых форм мастопатии.
Необходимо отметить, что воспалительные заболевания гениталий не выступают в качестве прямой причины развития ФКМ.[3] Однако они могут оказать непосредственное воздействие на её развитие через гормональные нарушения.
У женщин, страдающих аденомиозом и гиперплазией эндометрия, особенно велик риск возникновения заболеваний молочной железы.
В современной медицине существует несколько классификаций ФКМ.
В настоящее время самая распространённая из них — классификация Рожковой Н.И. В ней выделяют те формы мастопатии, которые можно выявить на рентгенограммах и с помощью морфологического исследования. К ним относятся:
- диффузная мастопатия с преобладанием фиброзного компонента (характеризуется отёчностью, увеличением междольковых соединительнотканных перегородок, их давлением на окружающую ткань, сужением или полным зарощением просвета протоков);
- диффузная мастопатия с преобладанием кистозного компонента (возникают одна или несколько эластичных полостей с жидким содержимым, которые чётко отграничены от окружающих тканей железы);
- диффузная мастопатия с преобладанием железистого компонента (характеризуется отёком и разрастанием железистой ткани);
- смешанная мастопатия (при данном виде увеличивается количество железистых долек и разрастаются соединительнтканные междолевые перегородки);
- склерозирующий аденоз (возникают частые тянущие боли, образуется плотное новообразование);
- узловая мастопатия (характеризуется образованием чётко выраженных узлов).
Существует классификация мастопатии, которая основана на степени пролиферации. К I степени относят ФКМ без пролиферации, ко II степени — мастопатию с пролиферацией эпителия без атипии, к III степени — мастопатию с атипической пролиферацией эпителия. I и II степени являются предопухолевыми состояниями.
Важно помнить о рецидиве патологии, который возможен после консервативной терапии или при наличии необнаруженных гормональных сбоях, нагноения кисты и, как следствие, мастита, не позволяющего выполнить операцию с эстетическим подходом. При этом грубые послеоперационные рубцы также могут способствовать дискомфорту в молочной железе.[9]
Также к осложнениям мастопатии можно отнести рак молочной железы, однако он возникает довольно редко.
При обращении к врачу пациентки чаще всего жалуются на боли в груди и нагрубание одной или обеих молочных желёз, которое усиливается за несколько суток до начала менструаций. Практически у всех женщин возникают нерезкие болевые ощущения перед началом менструации. Однако если болезненность груди является следствием патологического состояния молочных желёз, то боли становятся более выраженными и асимметричными. Однако у 15% больных не возникают болевые ощущения в области груди, а причиной их обращения к врачу является уплотнение в железах.[7]
Диагностика ФКМ осуществляется поэтапно:
- осмотр и пальпация молочных желёз (в положениях стоя и лёжа);
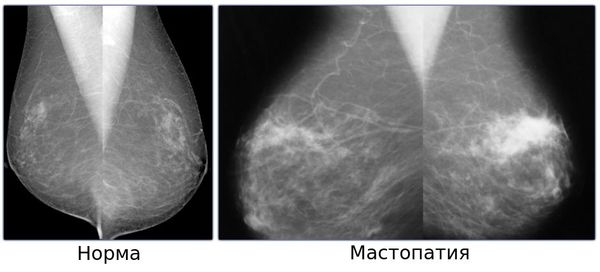
- рентгеновская маммография, УЗИ, рентгеновская КТ, МРТ;[10]
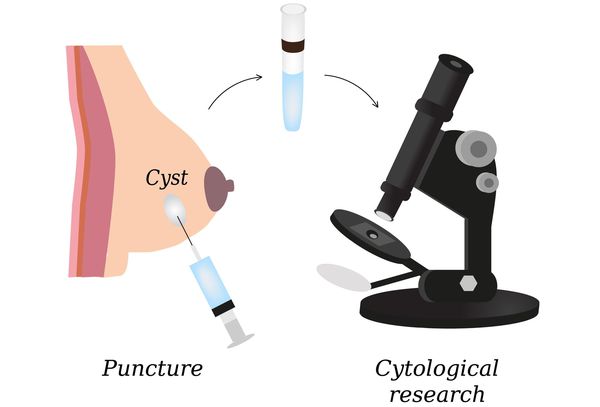
- пункция узловых образований и морфологическое исследование пунктатов и выделений из сосков (цитологическое исследование);
- исследование гормонального фона;
- гинекологический осмотр.
При пальпации молочных желёз важно обратить внимание на консистенцию, наличие или отсутствие тяжей, уплотнений, объёмных образований, оценить плотность тяжей, их спаянность с кожей и т. д. Обязательно производится пальпация подмышечных, подключичных и надключичных лимфатических узлов.
В первую очередь, лечение заключается в поиске и устранении причин мастопатии: нервных расстройств, дисфункции яичников, гинекологических заболеваний, болезней печени и др.
Основные задачи лечения мастопатии: снизить болевой синдром, уменьшить кисты и фиброзные ткани в молочной железе, провести профилактику рецидивов опухолей и онкопатологии, а также скорректировать гормональный статус (после обнаружения гормональных расстройств и консультации гинеколога-эндокринолога).
Если в организме пациентки протекают сопутствующие воспалительные заболевания женской половой сферы, эндокринные заболевания (гипотиреоз, узловой зоб, сахарный диабет и др.), то лечение требуется проводить совместно с гинекологом, эндокринологом и терапевтом.
Лечение мастопатии можно условно разделить на два основных вида — консервативное (медикаментозное) и оперативное (хирургическое) лечение. Чаще всего проводится консервативное лечение МФК. В том случае, если имеются кисты больших размеров и значительные уплотнения, не поддающиеся консервативному лечению или при безуспешности терапии, проводится хирургическое лечение.
Консервативное лечение
Обычная тактика ведения женщин, страдающих мастопатией, была разработана ещё в 60-70-е годы, поэтому на данный момент она не является достаточно эффективной. Внедрённые в практику новые лекарственные средства повысили эффективность лечения на начальной стадии. Однако эти препараты оказались малоэффективными для женщин с фиброкистозной мастопатией, в анамнезе которых были близкие родственницы (мама, бабушка, сестра, тётя), страдающие раком молочной железы.
При медикаментозном лечении применяются следующие препараты:
- обезболивающие нестероидные препараты противовоспалительного действия — снимают болевые ощущения и способствуют восстановлению сна;
- витаминные комплексы — укрепляют иммунитет;
- гомеопатические средства — укрепляют защитные силы организма;
- антидепрессанты и снотворные препараты — необходимы при депрессии, раздражительности, бессоннице (симптомах, сопутствующих фиброзно-кистозной мастопатии);
- препараты йода — особенно важно применять их на начальной стадии лечения, так как они улучшают работу щитовидной железы, способствуют нормальному функционированию половой системы и регулированию менструального цикла;
- мочегонные средства[2] — устраняют отёки тканей молочной железы, улучшают отток крови через вены и её циркуляцию в тканях молочной железы. Эти препараты также уменьшают содержание в крови калия и магния, без которых нормальная работа сердечно-сосудистой и нервной систем затрудняется. Поэтому мочегонные средства принимают обычно вместе с препаратами, содержащими калий и магний.
Гормонотерапия
Данный метод лечения назначается в сложных случаях ФКМ. Нормализация гормонального баланса направлена, в первую очередь, на устранение болей. Стабилизация состояния эндокринных желёз, желудочно-кишечного тракта помогает предотвратить появление новых образований, уменьшить размеры существующих, снизить или устранить болевые ощущения. Однако пролиферативные формы фиброаденоматоза и фиброзно-кистозные или фиброматозные мастопатии плохо поддаются данному способу лечения.
Применение гормональных препаратов назначается индивидуально и проводится под контролем лечащего врача. Лекарственные средства применяются в виде таблеток, инъекций или гелей, которые наносятся на молочную железу. Пациенткам репродуктивного возраста может быть назначен приём гормональных контрацептивов. Системная гормонотерапия должна проводиться высококвалифицированным специалистом, который сможет контролировать гормональный статус.
Гормональная терапия предполагает применение антиэстрогенов, оральных контрацептивов, гестагенов, андрогенов, ингибиторов секреции пролактина, аналогов освобождающего гормона гонадотропина (LHRH). Лечение аналогами
LHRH применимо к женщинам с мастодинией (болями в молочной железе) при отсутствии эффективного лечения другими гормонами. Действие гестагенов основано на антиэстрогенном аффекте на уровне ткани молочной железы и торможении гонадотропной функции гипофиза. Их применение в комплексной терапии мастопатии повысило терапевтический эффект до 80%.
Для лечения мастопатии у женщин до 35 лет применимы оральные монофазные комбинированные эстроген-гестагенные контрацептивы. Их контрацептивная надёжность практически близка к 100%. У большинства женщин на фоне применения данных препаратов отмечается значительное снижение болезненных ощущений и нагрубания молочных желёз, а также восстановление менструального цикла.
В настоящее время при лечении мастопатии применяется довольно эффективный препарат наружного применения. В его состав входит микронизированный прогестерон растительного происхождения, идентичный эндогенному. Препарат выпускают в виде геля. Его преимущество заключается именно в наружном применении — так основная масса прогестерона остается в тканях молочной железы, а в кровоток поступает не более 10% гормона. Благодаря такому воздействию побочные эффекты, которые возникали при приёме прогестерона внутрь, отсутствуют. В большинстве случаев рекомендовано непрерывное нанесение препарата по 2,5 г на каждую молочную железу или же его нанесение во второй фазе менструального цикла па протяжении 3-4 месяцев.
Негормональная терапия
Методами негормональной терапии являются: коррекция диеты, правильный подбор бюстгальтера, применение витаминов, мочегонных, нестероидных противовоспалительных средств, улучшающих кровообращение. Последние Нестероидные противовоспалительные препараты уже на протяжении долгого времени применяются в лечении диффузной мастопатии.
Индометацин и бруфен, применяемые во второй фазе менструального цикла в форме таблеток или в свечей, снижают боль, уменьшают отёк, способствуют рассасыванию уплотнений, улучшают результаты ультразвукового и рентгенологического исследований. Особенно показано применение этих препаратов при железистой форме мастопатии. Однако для большинства женщин может быть достаточно гомеопатии или фитотерапии.
Консервативное лечение мастопатии должно заключаться не только в длительном приёме седативных средств, но и витаминов А, В, С, Е, РР, Р, так как они благоприятно воздействуют на ткань молочной железы:
- витамин А уменьшает пролиферацию клеток;
- ?