Отношение к брюшине маточных труб
Содержание статьи
тношение брюшины к органам малого таза у женщин.
Отношение брюшины к органам малого таза у женщин.
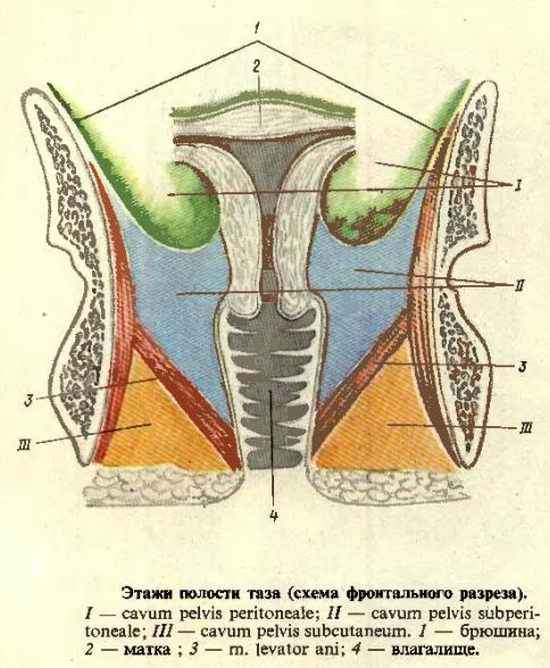
Выше было отмечено, что покрытые брюшиной части органов таза располагаются в нижнем отделе брюшной полости и относятся к первому, или верхнему, этажу полости таза.
Париетальная брюшина, спускаясь с передней брюшной стенки в таз, покрывает мочевой пузырь (верхнюю часть передней и задней стенок — в зависимости от наполнения его). Опорожненный мочевой пузырь спереди прилежит к симфизу и горизонтальным ветвям лобковых костей и отделен от них значительным количеством предбрюшинной и предпузырной клетчатки.
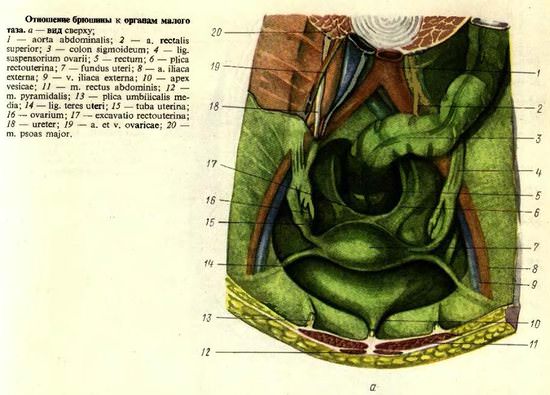
С мочевого пузыря брюшина переходит на переднюю поверхность перешейка, а затем тела матки, образуя так называемое пузырно-маточное пространство (углубление, выемку) — ехсаvatio vesicouterina.
При обычном (физиологическом) положении матки в малом тазу это пространство представляется щелевидным; дно выемки составляет горизонтально расположенная пузырно-маточная складка. Достигнув дна матки, брюшина переходит на заднюю поверхность тела, затем надвлагалищную часть шейки и выпуклую поверхность заднего свода влагалища (покрывая верхнюю одну пятую часть его задней стенки). Дальше брюшина снова поднимается вверх, по ампулярной части прямой кишки, покрывая ее спереди и с боков.
Наиболее глубокое место брюшной полости между покрытыми брюшиной мочевым пузырем спереди, прямой кишкой сзади и боковыми стенками таза с боков в виде конусообразно суживающегося книзу углубления называется пространством Дугласа. В это пространство у женщин как бы вставлена матка, которая вместе с широкими маточными связками делит его на две выемки. Поэтому в практической гинекологии принято различать два отдела общего дугласова пространства: так называемый «передний Дуглас» — пузырно-маточная выемка (ехсаvatio vesicouterina) и «задний дуглас» — прямокишечно-маточная выемка (excavatio rectouterina).
Эти оба анатомические образования часто используются для диагностических целей.
Через эти выемки производятся пункции сводов для введения лекарственных веществ или получения содержимого из полости малого таза.
При переходе с матки на прямую кишку брюшина приподнимается в виде двух боковых продольных прямокишечно-маточных складок (plicae rectouterinae) двумя парами связок, составляющих часть фиксирующего аппарата матки: прямокишечно-маточными (ligg. rectouterina) и крестцово-маточными (ligg. sacrouterine). Прямокишечно-маточные складки ограничивают с боков расположенную между маткой и прямой кишкой брюшинную выемку, получившую название прямокишечно-маточного пространства (excavatio rectouterina). Это пространство является самым низким (глубоким) местом брюшной полости у женщин. Поэтому именно в этом отделе чаще всего скапливается патологическое содержимое (кровь, гной), образующееся при травмах, воспалительных процессах, внематочной беременности и т. д. Прямокишечно-маточное пространство может служить также местом возникновения промежностных или внутренних брюшных грыж.
Доступ через задний свод со стороны влагалища широко используется для весьма эффективных эндоскопических методов диагностики гинекологических заболеваний (так называемая дугласоскопия или кульдоскопия).
Пузырно-маточное и прямокишечно-маточное пространство отделяются одно от другого, как уже упоминалось, маткой и ее широкими связками.
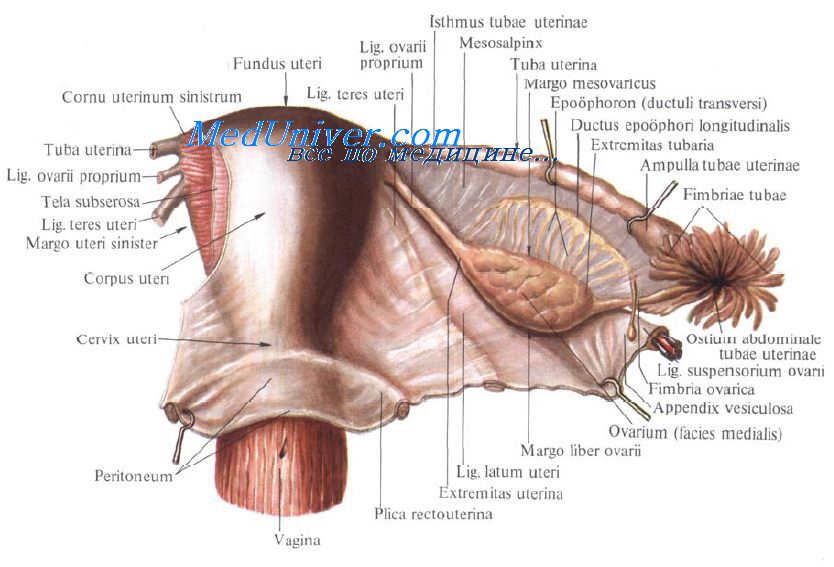
Широкие связки матки (Jig. latum uteri, dextrum et sinistrum) представляют собой дупликатуры брюшины, которые направляются в обе стороны от матки, к боковым стенкам таза. Между листками широких связок, в верхнем крае их, залегают маточные трубы, а у основания располагаются мышечно-соединительнотканные тяжи, вплетающиеся (на уровне внутреннего зева) в матку и тазовую фасцию. Кольцевидно охватывая шейку матки и сливаясь далее с крестцово-маточнъгми связками, эти тяжи образуют кардинальные связки матки (lig. cardinal uteri), имеющие существенное значение в фиксации матки и верхних отделов влагалища в определенном положении.
Участок широкой связки матки, расположенный между маточной трубой и брыжейкой яичника, называется брыжейкой маточной трубы (mesosalpinx).
Кровоснабжение тазовой брюшины и лимфоотток осуществляются в основном за счет сосудов подлежащих тканей. Брюшина малого таза, выстилающая стенки таза и тазовые органы, иннервируется брюшинными ветвями подвздошно-паховых, подвздошно-подчревных и нижних межреберных нервов.
При проблемах с просмотром скачайте видео со страницы Здесь

— Также рекомендуем «Фасции малого таза у женщин.»
Оглавление темы «Малый таз женщин в гинекологии.»:
1. Передняя кольпотомия. Задняя кольпотомия.
2. Анатомия таза женщины с точки зрения гинекологии.
3. Отношение брюшины к органам малого таза у женщин.
4. Фасции малого таза у женщин.
5. Клеточные пространства таза у женщин.
6. Кровоснабжение таза у женщин. Лимфатические узлы таза женщин.
7. Иннервация органов таза у женщин.
8. Дренирование клетчаточных пространств у женщин.
9. Женские наружные половые органы с точки зрения гинекологии.
10. Влагалище с точки зрения хирургии.
Источник
аточная труба. Топография и анатомия маточной трубы.
Маточная труба. Топография и анатомия маточной трубы.Маточная труба — парный полый орган, образующийся из проксимального отдела мюллерова протока. Ее длина равна 7—12 см. В маточную трубу попадает яйцеклетка после овуляции, здесь поддерживается среда, способствующая оплодотворению яйцеклетки. По маточной трубе последняя перемещается в матку. Маточные трубы и яичники называют придатками матки. Выделяют следующие отделы маточных труб: Воронка маточной трубы — наиболее дистальный участок маточной трубы, открывающийся в брюшную полость. Воронка маточной трубы окаймлена многочисленными бахромками или фимбриями (fimbriae tubae), которые способствуют захвату яйцеклетки. Длина фимбрий варьирует от 1 до 5 см. Наиболее длинная фимбрия обычно располагается по наружному краю яичника и фиксирована к нему (так называемая яичниковая фимбрия).
Реснитчатый эпителий маточной трубы имеет большое значение для репродуктивной функции женщины. Маточная труба на всем протяжении покрыта брюшиной, имеет брыжейку, которая представляет собой верхний отдел широкой связки матки. Яичник является парным органом, расположенным сбоку от матки. Латерально он удерживается воронко-тазовой связкой, медиально — собственной связкой яичника, спереди в области ворот — брыжейкой яичника, образованной задним листком широкой связки матки. Яичник расположен позади маточной трубы и ее брыжейки. Яичниковые сосуды и сплетение подходят к воротам органа через связку, подвешивающую яичник. В репродуктивном возрасте ширина яичника равна 1,5—5 см, длина — 2,5 см и толщина — 0,6—1,5 см. Размеры яичника зависят от уровня половых гормонов, а следовательно, от возраста женщины и фазы менструального цикла. У молодых женщин они имеют миндалевидную форму, плотные, серо-розового цвета. У девочек яичники небольших размеров (около 1,5 см), с мягкой поверхностью, при рождении содержат 1—2 млн примордиальных фолликулов. Яичники увеличиваются до обычного размера в препубертатном периоде, что происходит вследствие пролиферации стромальных клеток и начала созревания фолликулов. В пременопаузе размеры яичника равны 3,5×2,0x1,5 см, в ранней постменопаузе — 2,3х,5х0,5 см, в поздней постменопаузе — 1,5×0,75×0,5 см. После менопаузы активные фолликулы отсутствуют. Влияет на размеры яичников и применение некоторых лекарственных средств, например, оральных контрацептивов, аналогов гонадолибе-рина, препаратов, назначаемых для стимуляции овуляции. Яичник является единственным органом в брюшной полости, не покрытым брюшиной. Каждый яичник соединен с телом матки яичниковой связкой, а у ворот широкой связкой посредством мезовариума, который снабжен сосудами и нервами. С боковых сторон каждый яичник связан подвешивающей (воронко-тазовой) связкой яичника со складками брюшины. К передней поверхности яичника прилегает маточная труба, к верхней — мочевой пузырь, а к нижнему отделу — маточно-пузырная складка. Учебное анатомии маточных труб
— Также рекомендуем «Структура яичника. Мочеиспускательный канал женщин.» Оглавление темы «Анатомия женских половых органов.»: |
Источник
Маточная труба: строение, отношение к брюшине, кровоснабжение, иннервация.
Маточная труба, tuba uterina, служит для проведения яйцеклетки от яичника (из брюшинной полости) в полость матки. Каждая труба залегает в верхнем крае широкой связки матки, часть которой, ограниченная сверху маточной трубой, снизу яичником, является как бы брыжейкой маточной трубы. Просвет маточной трубы с одной стороны сообщается с полостью матки маточным отверстием, ostium uterinum tubae, с другой стороны открывается брюшным отверстием, ostium abdomindle tubae uterinae.
В маточной трубе различают следующие части: маточную часть, pars uterina, перешеек маточной трубы, isthmus tubae uterinae, ампула маточной трубы, ampulla tubae uterinae. Ампулярная часть переходит в следующую часть — воронку маточной трубы, infundibulum tubae uterinae, которая заканчивается длинными и узкими бахромками трубы, fimbriae tubae.
Строение стенки маточной трубы. Стенка маточной трубы снаружи представлена серозной оболочкой, tunica serosa, подсерозной основой, tela subserosa, и мышечной оболочкой, tunica muscularis. Внутри под мышечной оболочкой находится слизистая оболочка, tunica mucosa, образующая продольные трубные складки, plicae tubariae.
Сосуды и нервы маточных труб. Кровоснабжение маточной трубы происходит из двух источников: трубной ветви маточной артерии и ветви от яичниковой артерии. Венозная кровь от ма-; точной трубы оттекает по одноименным венам в маточное венозное сплетение. Лимфатические сосуды трубы впадают в поясничные лимфатические узлы. Иннервация маточных труб происходит из яичникового и маточно-влагалищного сплетений.
Интраперитонеально- отношение к брюшине.
Влагалище: строение, кровоснабжение, иннервация, отношение к брюшине
Влагалище, vagina, своим верхним концом начинается от шейки матки, идет вниз, где нижним концом открывается в преддверие отверстием влагалища. У девушек оно закрыто девственной плевой, hymen, место прикрепления которой отграничивает преддверие от влагалища.
У влагалища выделяют переднюю стенку, paries anterior, и заднюю стенка, paries posterior, Стенки влагалища, охватывая влагалищную часть шейки матки, образуют вокруг нее свод влагалища, fornix vaginae.
Строение стенки влагалища. Стенка влагалища состоит из трех оболочек: адвентициальная оболочка, tunica adventitia, мышечная оболочка, tunica muscularis, слизистая оболочка, tunica mucosa. Слизистая оболочка образует влагалищные складки, rugae vaginales. На передней и задней стенках влагалища складки образуют столбы складок, columnae rugdrum. Расположенный на передней стенке влагалища передний столб складок, columna rugdrum anterior внизу представляет собой уретральный киль влагалища, carina urethrdlis vaginae. соответствующий вдающемуся во влагалище мочеиспускательному каналу. Задний столб складок, columna rugdrum posterior, находится правее или левее переднего. Поэтому у спавшегося влагалища передний и задний столбы не накладываются друг на друга. Основу столбов складок составляет слизистая оболочка, которая здесь толще, чем в других местах, и содержит пучки гладких мышечных клеток и многочисленные вены. Поэтому столбы складок на разрезе имеют губчатое строение. Сосуды и нервы влагалища. Влагалищные артерии происходят из маточных артерий, а также из нижних мочепузырных, средних прямокишечных и внутренних половых артерий. Венозная кровь из стенок влагалища оттекает по венам во влагалищное венозное сплетение, а из него во внутренние подвздошные вены
Мышцы и фасции мужской и женской промежности. Кровоснабжение и иннервация.
Поверхностная поперечная мышца промежности, т. transversus perinei superficialis, начинается от нижней ветви седалищной кости возле седалищного бугра, оканчивается в сухожильном центре промежности, образованном тонкими плоскими сухожилиями этих мышц. Поверхностные поперечные мышцы участвуют в укреплении сухожильного центра промежности.
Седалищно-пещеристая мышца, т. ischiocavernosus, — парная, начинается от нижней ветви седалищной костй, прилежит с латеральной стороны к корню полового члена (у мужчин). Поверхностная поперечная мышца промежности и седалищно-пещеристая мышца при сокращении способствуют эрекции.
Луковично-губчатая мышца, т. bulbospongiosus, состоит из двух частей, которые берут начало от шва на нижней поверхности луковицы полового члена и прикрепляются к поверхностной фасции на тыле полового члена. При сокращении мышца сдавливает луковицу, пещеристые тела и дорсальную вену полового члена, а также бульбо-уретральные железы, участвует в эрекции. У женщин луковично-губчатая мышца, парная, начинается от сухожильного центра промежности и наружного сфинктера заднего прохода, прикрепляется к дорсальной поверхности клитора. При сокращении мышца суживает вход во влагалище, сдавливает большую железу преддверия, луковицу преддверия и выходящие из нее вены.
Глубокая поперечная мышца промежности, т. transversus perinei profundus, — парная, начинается от ветвей седалищной и лобковой костей. Мышца укрепляет мочеполовую диафрагму.
Сфинктер мочеиспускательного канала, т. sphincter urethrae, начинается от нижних ветвей лобковых костей.
У мужчин пучки волокон этой мышцы присоединяются к предстательной железе, а у женщин вплетаются в стенку влагалища. Мышца является произвольным сжимателем мочеиспускательного канала.
Наружный сфинктер заднего пpоxода, m. sphincter ani externus, начинается от верхушки копчика и оканчиваются в сухожильном центре промежности. Мышца при своем сокращении сжимает отверстие заднего прохода.
Мышца, поднимающая задний проход, т. levator ani, — парная, берет начало от боковой стенки малого таза, заканчиваются у верхушки копчика в виде заднепроходно-копчиковой связки, lig. anococcygeum. При сокращении мышцы укрепляется и поднимается тазовое дно, подтягивается вперед и вверх нижний отдел прямой кишки. Эта мышца у женщин также суживает вход во влагалище и приближает заднюю стенку влагалища к передней. Копчиковая мышца, т. соссу-geus, — парная, начинается от седалищной ости и крестцово-остистой связки и прикрепляется к латеральному краю копчика и верхушке крестца. Мышца укрепляет заднюю часть диафрагмы таза.
Фасции промежности. Поверхностная фасция промежности, fascia perinei super-ficialis, нижняя и верхняя фасция мочеполовой диафрагмы, fascia diaphragmatis urogentitdlis inferior, нижняя и верхняя фасция диафрагмы таза, fascia diaphragmatis pelvis, висцеральная фасция таза, fascia pelvis viscerdlis.
Сосуды и нервы промежности. Кровоснабжение промежности осуществляется за счет ветвей внутренней (глубокой) половой артерии, которая из полости таза выходит через большое седалищное отверстие, огибает седалищную ость, а затем через малое седалищное отверстие входит в седалищно-прямокишечную ямку, где отдает несколько крупных ветвей: нижнюю прямокишечнуюартерию, промежностную артерию и дорсальную артерию полового члена или клитора. Венозная кровь оттекает по одноименным венам во внутреннюю подвздошную вену. Лимфатические сосуды впадают в поверхностные паховые лимфатические узлы. Иннервация промежности осуществляется по ветвям полового нерва: по нервным волокнам нижних прямокишечных нервов, промежностных нервов, а также заднепроходно-копчиковых нервов — ветви копчикового нерва.
12. Анатомия брюшины в полости мужского и женского таза, ее отношение к прямой кишке, мочевому пузырю, матке и др. органам.
Брюшина состоит из собственной фиброзной пластинки, покрытой однослойным плоским эпителием — мезотелием. Общая поверхность всей брюшины взрослого составляет 1,71 м 2. Париетальная брюшина выстилает стенки малого таза изнутри, образуя тазовый этаж брюшной полости. Кроме этого этажа в тазе различают ещё два – подбрюшинный и подкожный. Без видимой границы париетальная брюшина переходит в висцеральную, покрывающую органы в виде трех анатомических вариантов интраперитонеального (со всех сторон), мезоперитонеального (с трех сторон), экстра-, ретроперитонеального (с одной стороны). Это помогает определиться в топографии органа. При интраперитонеальном покрове он находится полностью в брюшной полости и нередко имеет брыжейку, при экстра -, ретроперитонеальном положении располагается в забрюшинном пространстве. При мезоперитонеальном покрытии большая часть органа лежит в брюшной полости. Между пупком и лобковым симфизом париетальная брюшина образует парные (правые и левые) складки – медиальную и латеральную пупочные (умбиликальные) и непарную — пупочную срединную. Под медиальными складками располагаются пупочные артерии, под латеральными — нижние надчревные, под срединной – заросший эмбриональный мочевой проток. По бокам от срединной пупочной складки образуются правая и левая надпузырные ямки. Между медиальными и латеральными пупочными складками находятся правая и левая медиальные паховые ямки. Кнаружи от латеральных складок располагаются правая и левая латеральные паховые ямки, которые соответствуют глубокому кольцу пахового канала с семенным канатиком у мужчин и круглой маточной связкой у женщин. Через эти ямки проходят косые паховые грыжи. Прямые и скользящие грыжи проходят через медиальные и надпузырные ямки. Взаимоотношения брюшины и мочевого пузыря определяются его наполнением. Брюшина соединяется с ним рыхло, и наполненный пузырь лежит мезоперитонеально, пустой — ретроперитонеально. Она покрывает полный мочевой пузырь сверху, с боков и сзади и его безбрюшинная передняя стенка прилежит к прямым мышцам и поперечной фасции живота. Этот анатомический факт используется для внебрюшинного доступа к пузырю. Сигмовидная кишка, как у мужчин так и у женщин располагается интраперитонеально в левой подвздошной яме. Брюшина образует для неё брыжейку, а между изгибами кишки — межсигмовидные карманы. Надампулярная часть прямой кишки одета брюшиной со всех сторон, верхняя половина ампулы с трех сторон, остальные отделы лежат забрюшинно. У мужчин брюшина переходит на прямую кишку, образуя пузырно-прямокишечное углубление. Оно с боков ограничено прямокишечно-пузырными брюшинными складками. Семенные пузырьки и семявыносящие протоки большей частью лежат забрюшинно. У женщин брюшина с мочевого пузыря переходит на матку, образуя мелкое пузырно-маточное углубление. Матка покрыта брюшиной со всех сторон, исключая влагалищную часть шейки. На влагалище брюшина переходит по задней стенке и одевает только ее верхнюю треть. Между маткой, влагалищем и прямой кишкой образуется более емкое маточно-прямокишечное углубление. Справа и слева от органов оно ограничено прямокишечно-маточными брюшинными складками. Тазовый брюшинный этаж у женщин сообщается с внешней средой через просветы маточных труб, матки, влагалища и его преддверия. Клинико-анатомическое значение прямокишечно-маточной и прямокишечно-пузырной выемок проявляется при ряде болезней и травм тем, что в них скапливается патологическая жидкость. Об этом можно узнать при помощи пальцевого или инструментального обследования через прямую кишку и влагалище.
Вид покрытия Органы
Интраперитонеально Желудок, ампула двенадцатиперстной кишки, тощая кишка, подвздошная кишка, червеобразный отросток, поперечная ободочная кишка, сигмовидная кишка, слепая кишка, верхняя треть прямой кишки, селезенка, маточные трубы.
Мезоперитонеально Печень, восходящая ободочная кишка, нисходящая ободочная кишка, средняя часть прямой кишки, наполненный мочевой пузырь
Экстраперитонеально Поджелудочная железа, желчный пузырь, двенадцатиперстная кишка, пустой мочевой пузырь, нижняя треть прямой кишки
Ретроперитонеально Почки, надпочечники, мочеточники
КРОВЕНОСНАЯ СИСТЕМА
1.Общая анатомия кровеносных сосудов, закономерности их расположения и ветвления. Магистральные, экстра органные и внутриорганные сосуды. Характеристика микроциркуляторного русла.
Кровеносные сосуды подразделяются на:
артерии, несущие кровь от сердца в органы и ткани;
вены, по которым кровь от тканей и органов движется к сердцу;
микроскопические сосуды — самое многочисленное звено, расположенное между артериями и венами внутри органов и тканей и необходимое для
обменных процессов. Артерии и вены имеют состав стенки:
наружная оболочка из рыхлой соединительной ткани, насыщенная нервами и мелкими сосудами (vasa vasorum) для питания стенки;
средняя оболочка из эластических, коллагеновых и гладкомышечных волокон кругового и спирального направления:
внутренняя оболочка из эндотелия с базальной мембраной, подэндотелиального слоя с внутренней эластической мембраной, фибробластами, волокнами и
отдельными гладкими миоцитами.
Артерии в зависимости от распределения в средней оболочке эластических и мышечных волокон подразделяются на
артерии эластического типа (аорта, легочной ствол) крупные, имеют широкий просвет. В их стенках, в средней оболочке, эластические волокна
преобладают над гладкомышечными клетками. Средняя оболочка образована концентрическими слоями эластических волокон, между которыми залегают
относительно короткие веретенообразные гладкомышечные клетки — миоциты. Очень тонкая наружная оболочка состоит из рыхлой волокнистой
неоформленной соединительной ткани, содержащей множество расположенных продольно или спирально тонких пучков эластических и коллагеновых
фибрилл. В наружной оболочке проходят кровеносные и лимфатические сосуды и нервы.
мышечно-эластического (сонные, подключичные, бедренные) имеют в стенках примерно равное количество как эластических, так и мышечных элементов.
На границе между внутренней и средней оболочками у них четко видна внутренняя эластическая мембрана. В средней оболочке гладкие мышечные клетки и
эластические волокна распределены равномерно, их ориентация спиральная, эластические мембраны окончатые. В средней оболочке обнаруживаются
коллагеновые волокна и фибробласты. Граница между средней и наружной оболочками выражена нечетко. Наружная оболочка состоит из переплетающихся
пучков коллагеновых и эластических волокон, между которыми встречаются клетки соединительной ткани.
мышечного (мелкие и частично среднего калибра).
Строение стенок вен принципиально сходно со строением стенок артерий. Стенка вены также состоит из трех оболочек. Различают два типа вен: безмышечные
и мышечные. К венам безмышечного типа относятся вены твердой и мягкой мозговых оболочек, сетчатки глаза, костей, селезенки и плаценты. В стенках этих
вен нет мышечной оболочки. Безмышечные вены сращены с волокнистыми структурами органов и поэтому не спадаются. В таких венах снаружи к эндотелию
прилежит базальная мембрана, за которой располагается тонкий слой рыхлой волокнистой соединительной ткани, срастающейся с тканями, в которых эти
вены располагаются.
Вены мышечного типа подразделяются на вены со слабым, средним и сильным развитием мышечных элементов. Вены со слабым развитием мышечных элементов (диаметр до 1-2 мм) расположены, в основном,в верхней части туловища, на шее и лице.
Закономерности расположения сосудов
Артерии и сопровождающие их вены направляются к органам по кратчайшему пути; подходят с медиальной стороны, расположенной ближе к источнику кровоснабжения — аорте.
Магистральные артерии и глубокие вены конечностей проходят с медиальной стороны от длинных трубчатых костей, артерии и вены окружают крупные суставы коллатеральными сетями.
Нисходящая аорта и нижняя полая вена идут вдоль позвоночного столба, опираясь на него и получая защиту.
Количество и топография органных артерий зависят не только от массы органа и строения, но и его закладки и функциональной значимости.
Магистральные артерии среднего калибра сопровождаются 1-3 глубокими венами.
Крупные артерии, вены вместе с рядом расположенными нервами формируют сосудисто-нервные пучки, окруженные фасциальным влагалищем и клетчаткой (Н. И. Пирогов)
Закономерности ветвления сосудов
Магистральный тип, — когда от основного ствола последовательно отходят боковые ветви.
Рассыпной тип, — когда основной ствол сразу разделяется на несколько мелких артерий, ветвление которых напоминает крону дерева.
Органная специфичность ветвления в паренхиматозных органах (легких, печени, почках) состоит в распределении сосудистых ветвей по долям, зонам, секторам, сегментам, субсегментам, долькам и структурно-функциональным единицам.
Органоспецифичность кольцеобразного или продольного ветвления с распределением по оболочкам характерна для полых органов, имеющих форму трубки.
В железы сосуды вступают по периметру органа, а внутри распределяются в соответствии с долевым и дольковым строением.
Анастомозирование (соединение) артериальных и венозных ветвей и веточек происходит с образованием сетей (сплетений), в которых возникают межсистемные и внутрисистемные связи между сосудами, принадлежащим разным системам или в пределах одной системы.
В ряде органов и частей тела имеет место сочетание межсистемных и внутрисистемных сосудистых анастомозов.
Образование анастомозов в виде замкнутых кругов (артериальный круг головного мозга, ладонные и подошвенные дуги и др.) более характерно для конечных частей тела.
Магистральными называют сосуды, которые отдельным стволом проходят через область или несколько областей, отдавая к органам висцеральные, а к стенкам туловища париетальные ветви. В качестве примеров можно привести общие сонные, подвздошные, бедренные, подключичные и другие артерии. Экстраорганные артерии и вены располагаются перед органами, а интраорганные в воротах и внутри органов, как то — общая и собственная печеночная артерия, брыжеечные артерии, их кишечные ветви и прямые кишечные артерии.
Микроскопические сосуды могут быть и органоспецифичными, например, чудесная артериальная сеть в почке (приносящая артериола, прекапилляры клубочка, выносящая артериола) и чудесная венозная сеть в печени (портальная венула, синусный капилляр, центральная венула). В эндокринных, иммунных органах широко распространены синусные капилляры с широким просветом до 40 и более мкм, крупными эндотелиальными клетками в стенке и щелями между ними.
В микроциркуляторное русло входят следующие структурные компоненты:
кровеносные микрососуды с артериальным звеном – артериолами и прекапиллярами; волосковым, капиллярным звеном – мышечными, кожными и синусными капиллярами и венозным звеном – посткапиллярами и венулами, шунтирующей частью – артериоло-венулярными анастомозами;
лимфатические микрососуды – лимфокапилляры и постлимфокапиляры или преколлекторы;
промежутки, щели и каналы интерстициального пространства, ограниченные волокнами и аморфным веществом соединительной ткани. В капиллярном звене различается магистральный и сетевой типы строения, а венулы подразделяются на собирательные и мышечные. В стенке артериол и венул присутствуют по три оболочки, каждая из которых состоит из клеток, волокон и мембран. Стенка капилляров включает один клеточный и два волоконно-мембранных слоя.
Закономерности кровотока соответствуют основным положениям гидродинамики.
В замкнутой трубчатой системе сохраняется постоянство обменного расхода жидкости.
При суммарном изменении диаметра трубок изменяется и скорость движения жидкости.
Энергия определенного объема текущей жидкости складывается из гидростатического столба, его тяжести, статического давления на стенку трубки и динамического давления насосного выброса.
Кровь движется благодаря разности гидростатического и гидродинамического, онкотического давления между полостями сердца и сосудов, между микрососудами и тканями. Сокращение миокарда и мышечных оболочек сосудов, скелетных мышц, движения органов поддерживают и перераспределяют кровяное давление.
Источник