Левый яичник левая маточная труба
Содержание статьи
чем грозит? Показания, осложнения и последствия
Статья подготовлена специалистом исключительно в ознакомительных целях. Мы настоятельно призываем вас не заниматься самолечением. При появлении первых симптомов — обращайтесь к врачу.
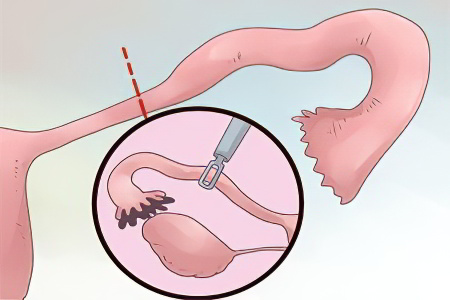
Удаление маточной трубы – это операция, которую выполняют многим женщинам в разном возрасте. Иногда врачам приходится вырезать одну, а иногда и сразу две трубы. Статистика указывает на то, что через процедуру удаления придатков проходит от 3 до 12% женщин.
Общее состояние организма, по мнению части специалистов, не нарушается, ведь фаллопиевы трубы являются лишь транспортной системой для яйцеклетки и сперматозоидов.
Однако существует ряд научных трудов, которые доказывают противоположную точку зрения. Авторы указывают на то, что нарушения в менструальном цикле, гормональные сбои и иные проблемы с женской репродуктивной системой случаются чаще всего именно у тех пациенток, которым проведено удаление маточных труб.
Содержание:
- Показания к проведению операции
- Как удаляют маточные трубы: суть процедуры
- Противопоказания к лапароскопии маточных труб
- Если ли возможность восстановить трубу после удаления?
- Осложнения после удаления маточных труб
- Последствия проведенной операции
- Реабилитация
- Можно ли забеременеть без маточных труб?
- Если нет маточной трубы, куда попадает яйцеклетка?
- Когда можно планировать зачатие после операции?
- Способна ли пластика маточных труб заменить их?
Показания к проведению операции

Сальпингэктомия – это хирургическое вмешательство, целью которого является удаление маточной трубы. Другое название процедуры – тубэктомия. Во время ее проведения удаляется один или оба придатка. Процедура может осуществляться по жизненно важным показаниям в экстренном порядке. Если жизни пациентки ничто не угрожает, то тубэктомия носит плановый характер.
Показания к проведению сальпингэктомии:
Рост и развитие эмбриона в полости трубы. В экстренном порядке процедуру проводят в том случае, когда эмбрион разрывает придаток и у женщины открывается внутреннее кровотечение.
Если в одной и той же трубе второй раз формируется внематочная беременность.
Спайки малого таза, которые разрастаются на трубы.
Внематочная беременность, которая не подлежит консервативной терапии (когда диаметр плодного яйца превышает 30 мм). Что касается консервативного метода лечения внематочной беременности, то его реализуют с целью того, чтобы женщина в будущем смогла самостоятельно забеременеть. В этом случае плодное яйцо проталкивают в ампулярную часть трубы, либо накладывают на нее сальпингостому.
Трубу могут удалить в том случае, когда сальпингостомия была проведена неудачно и осложнилась кровотечением.
При выраженных деформациях маточной трубы на фоне аднексита или сальпингита. Трубу удаляют, когда ее функциональная возможность не поддается восстановлению.
Формирование пиосальпинкса (скопление гноя в просвете одной или обеих маточных труб).
Планирование экстракорпорального оплодотворения. Врачи в ряде случаев настаивают на удалении маточных труб, мотивируя это тем, что ЭКО может быть неэффективным. Дело в том, что возможен обратный ток воспалительного экссудата из труб в маточную полость и «вымывание» подсаженного, но не имплантированного плодного яйца. Кроме того, если в трубах происходит воспалительный процесс, то это может привести к токсическому влиянию на эмбрион. Иногда случается так, что имплантированный эмбрион начинает приживаться в матке, но спустя некоторое время из-за воспаления в трубах у женщины случается выкидыш. Поэтому если у пациентки на протяжении полугода наблюдается гидросальпинкс и она планирует ЭКО, то врачи настаивают на предварительном удалении маточных труб.
Наличие гидросальпинкса само по себе, без планирования ЭКО, может быть показанием к удалению маточной трубы. Особенно это актуально для тех пациенток, у которых гидросальпинкс имеет внушительные размеры.
Возможно сочетание гистерэктомии (операцию применяют при патологиях матки, при злокачественных новообразованиях яичников и пр.) и тубэктомии.
Чаще всего врач принимает решение о возможности удаления или сохранения маточных труб после или во время проведения диагностической лапароскопии.
Как удаляют маточные трубы: суть процедуры
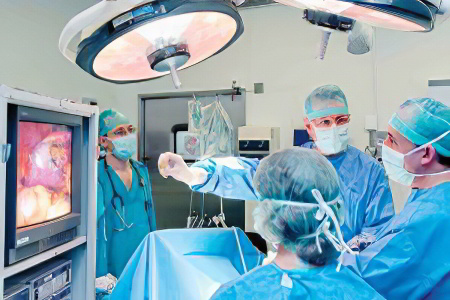
Существует два вида операций по удалению маточных труб: лапароскопия и лапаротомия. Лапароскопическое вмешательство является приоритетным, оно имеет минимальный набор противопоказаний, не требует выполнения обширных разрезов для получения доступа к маточным трубам, не травмирует ткани и органы. Кроме того, пациентки после нее достаточно быстро восстанавливаются, а сам реабилитационный период протекает гораздо легче, чем после лапаротомии.
Если произошел разрыв трубы на фоне внематочной беременности, то этот процесс практически всегда сопровождается выраженным кровотечением. Не исключено развитие геморрагического шока и иных осложнений, вплоть до летального исхода. Поэтому в такой ситуации женщине могут сделать только лапаротомию. Параллельно будет проводиться интенсивная инфузионно-трансфузионная терапия. Только благодаря выполнению экстренной операции удается сохранить женщине жизнь.
Этапы проведения лапаротомии:
Введение общего наркоза.
Выполнение разреза: по Пфанненштилю (поперечный разрез выше лона) или разрез передней стенки брюшины, ниже пупочной зоны.
Откачка крови, которая попала в брюшную полость. Кровь собирают в отдельные флаконы, чтобы иметь в дальнейшем возможность перелить ее. Однако переливание аутокрови доступно лишь при условии, что у пациентки отсутствует воспаление.
Извлечение матки и придатков с целью обнаружения источника кровотечения.
Наложение зажима на истмический отдел придатка, а также на брыжейку. Это позволяет остановить кровотечение.
Отсечение маточной трубы.
Санация брюшины и наложение швов.
При проведении лапароскопии хирург выполняет аналогичные действия, но кровь, откачанную из брюшины, женщине не переливают.
Если есть возможность, то трубы удаляют не полностью, а частично.
Показания для проведения резекции маточных труб:
Наличие спаек лишь на малом участке маточной трубы.
Внематочная беременность, которая только начала свое развитие.
Доброкачественная опухоль в одном из углов матки.
Решение о том, имеется ли возможность удалить лишь часть маточной трубы, принимается в индивидуальном порядке.
Противопоказания к лапароскопии маточных труб
Лапароскопическим методом нельзя удалять маточные трубы при наличии следующих противопоказаний:
Перитонит.
Разрыв фаллопиевой трубы, сопровождающийся выраженным кровотечением.
Инфаркт миокарда, инсульт.
Рак матки и придатков.
Ожирение 3 и 4 степени.
Сахарный диабет в стадии декомпенсации.
При наличии этих противопоказаний женщине проводят лапаротомическое удаление придатков.
Если ли возможность восстановить трубу после удаления?
Существует возможность пластики маточной трубы, но лишь при условии, что была удалена только ее часть. Процедуру выполняют в том случае, если врач видит, что у женщины в дальнейшем будет возможность забеременеть естественным путем.
Когда маточную трубу удалили полностью, восстановить ее не удастся.
Осложнения после удаления маточных труб
Среди возможных осложнений после удаления маточной трубы наиболее значимыми являются следующие:
Развитие воспаления. Оно сопровождается повышением температуры тела сразу или спустя несколько дней после операции.
Кровотечение, образование гематом в полости брюшины, либо в толще подкожной жировой клетчатки. Гематомы указывают на то, что у женщины имеются проблемы со свертываемостью крови, либо хирург некачественно выполнил процедуру гемостаза.
Тошнота и рвота. Эти осложнения являются следствием вводимого наркоза, либо возникают в результате раздражения кишечника. Кишечник чаще всего «страдает» после выполнения лапароскопии, когда в брюшину вводят углекислый газ.
Формирование спаек, которые способны нарушать работу всех внутренних органов. Причем риск их образования имеется как после лапароскопии, так и после лапаротомии.
Следует понимать, что вышеперечисленные осложнения возникают нечасто.
Последствия проведенной операции

Матка с маточными трубами имеет общие нервные волокна, кровеносные и лимфатические сосуды. Кроме того, от их работы зависит состояние молочных желез и нейроэндокринной системы в целом. Поэтому нарушение этих связей негативно отражается на работе надпочечников и щитовидной железы.
Гормональный сбой – это одно из последствий операции по удалению маточных труб.
Женщины предъявляют жалобы на такие симптомы, как:
Головная боли и головокружение;
Нервозность, раздражительность, плаксивость;
Болезненные ощущения в области сердца;
Усиление потливости;
Приливы крови к верхней половине туловища.
Симптомы имеют склонность к усилению перед очередной менструацией, причем беспокоят они далеко не всех женщин (наблюдаются примерно в 42% случаев).
Еще около 35% пациенток спустя 2-3 месяца после удаления придатка замечают нарушения менструального цикла. Во время прохождения УЗИ у них диагностируется увеличение яичника в размерах с той стороны, где была удалена маточная труба. Со временем он подвергается склеротическим изменениям, что обусловлено нарушением тока лимфы и крови.
Также наблюдается чередование нормальных менструальных циклов с нарушенными. Возможно снижение работоспособности лютеинового тела, прекращение овуляции. Однако подобные состояния наблюдаются редко.
Со стороны молочных желез происходят следующие изменения:
Железы нагрубают у 6% пациенток;
Грудь становится больше из-за диффузного расширения долек у 15% пациенток;
Увеличивается в размерах щитовидная железа, нарушается ее работа у 26% пациенток;
Возможно также развитие следующей симптоматики: набор избыточного веса, появление волос на теле, образование растяжек на коже.
Особенно ярко проявляются эти симптомы у тех женщин, которые перенесли операцию по поводу удаления обоих придатков.
Реабилитация

В раннем реабилитационном периоде женщине показано введение антибиотиков, что позволяет предупредить развитие возможного воспаления.
Чтобы минимизировать риск формирования спаек, проводятся следующие мероприятия:
Врачи стараются по возможности применять лапароскопическую операцию, которая отличается минимальной травматичностью.
Перед завершением операции в брюшную полость вводят барьерные рассасывающиеся гели. Они на протяжении некоторого времени способствуют тому, что поверхности органов находятся в отдалении друг от друга. Это является мерой, направленной на профилактику спайкообразования.
Пациентку после проведенной операции поднимают уже на следующий день.
Женщине назначают физиотерапевтические процедуры: электрофорез с йодом и цинком.
Спокойная ходьба и иные умеренные нагрузки позволяют не допустить формирования спаек, либо свести риск их образования к минимуму.
После операции женщине назначают курсовой прием антибиотиков, делают подкожные инъекции экстракта алоэ на протяжении 14 дней. Возможно назначение вагинальных суппозиториев Лонгидаза.
На протяжении 6 месяцев после удаления маточных труб нужно в обязательном порядке принимать противозачаточные препараты, чтобы не допустить беременности.
Важно правильно ухаживать за послеоперационными швами, что позволит предупредить их воспаление. Нужно отказаться от приема ванны, мыться следует под душем. При этом швы нужно закрывать, чтобы в них не попала вода.
На протяжении месяца после операции врачи рекомендуют пациенткам носить утягивающее нижнее белье.
Интимная близость находится под абсолютным запретом на протяжении первого месяца после перенесенной операции.
Придерживаться какой-либо специальной диеты не нужно. Однако следует на время исключить из своего меню продукты, способствующие усилению газообразования в кишечнике. Поэтому нужно отказаться от бобовых, цельного молока, дрожжевой выпечки и сдобного теста, круп, мяса и газированных напитков.
После проведения операции на протяжении нескольких дней у женщины могут наблюдаться кровянистые выделения из влагалища. Это нормальное явление, особенно когда случился разрыв трубы или был удален гематосальпинкс. Рассматривать кровянистые выделения как осложнение операции не стоит, так как они объясняются забросом крови в матку во время проведения хирургического вмешательства или до его начала.
Если организм быстро адаптировался, либо случился гормональный сбой на фоне имеющегося заболевания, то спустя несколько дней после удаления придатков у женщины может начаться очередная менструация. Причем этот цикл может быть длиннее всех предшествующих. При незначительных кровопотерях, характерных для стандартного менструального кровотечения, переживать по этому поводу не следует. Если же потери крови внушительны, то может потребоваться выскабливание матки и гемотрансфузия.
Раннее начало менструации после операции наблюдается нечасто, в подавляющем большинстве случаев месячные приходят в положенный срок. Хотя иногда случается так, что цикл восстанавливается не менее двух месяцев. Это также не является отклонением от нормы. Если спустя 60 дней после проведенной операции цикл так и не стабилизировался, то нужно обращаться к доктору. Возможно, что операция повлекла за собой эндокринные нарушения, которые требуют профессиональной коррекции.
Можно ли забеременеть без маточных труб?
Без маточных труб забеременеть женщина естественным способом не сможет. На настоящий момент врачам так и не удалось разработать аналог маточных труб, хотя они пытаются сделать их на протяжении уже многих лет. Первая попытка имплантации искусственных придатков была осуществлена еще в 70 годах прошлого века. Однако она не увенчалась успехом, поэтому не прижилась в медицине.
Единственным методом, который может помочь зачать и выносить ребенка женщинам без обеих маточных труб, является экстракорпоральное оплодотворение.
Если нет маточной трубы, куда попадает яйцеклетка?

Когда обе маточные трубы на месте, они фимбриями захватывают яйцеклетку, выделившуюся из яичника в брюшную полость, и постепенно продвигают ее в матку. Также в трубе возможна встреча сперматозоида с яйцеклеткой и ее оплодотворение. В полости брюшины яйцеклетка способна существовать на протяжении двух дней, после чего она погибает.
Когда у женщины одна труба отсутствует, то возможны следующие варианты:
Овуляции не будет происходить, фолликулы начнут свое обратное развитие. Подобная ситуация чаще всего наблюдается на фоне гормонального сбоя.
Яйцеклетка будет выходить в брюшную полость, а спустя 2 дня погибать и разрушаться в ней.
Яйцеклетка будет плавать по брюшной полости, может достигать той трубы, которая осталась сохранной, и по ней переходить в матку.
Безусловно, фимбриям гораздо легче захватить ту яйцеклетку, которая выделяется яичником со стороны здоровой трубы. Если женщине удаляют оба придатка, то яичники либо претерпевают обратное развитие, либо яйцеклетка будет постоянно гибнуть в полости брюшины.
Когда можно планировать зачатие после операции?
Женщина после удаления одной маточной трубы сможет забеременеть самостоятельно в 56-61% случаев. Причем это не зависит от типа хирургического вмешательства. Врачи указывают на то, что планировать беременность нужно не ранее, чем через полгода после операции. Ряд специалистов вовсе рекомендуют женщине подождать 1-2 года, принимая оральные контрацептивы. За это время удастся нормализовать работу нейроэндокринной системы и организм будет готов к тому, чтобы выносить ребенка.
После удаления маточных труб у 42% пациенток развивается бесплодие, а в 40% случаев яичники перестают работать с прежней силой. Более того, в 10 раз повышается риск развития внематочной беременности. Поэтому ЭКО является единственным методом, позволяющим женщине зачать ребенка после удаления маточных труб.
Способна ли пластика маточных труб заменить их?
Хирурги-гинекологи могут выполнить операцию по восстановлению части маточной трубы, называя эту процедуру пластикой фаллопиевых труб. Ее проводят после удаления деформированного участка придатка.
Что касается полного восстановления маточных труб, то эта операция не является целесообразной. Дело в том, что собственные придатки женщины имеют способность сокращаться, чтобы яйцеклетка могла по ним продвигаться и достигать матки. После выполнения пластики трубы утрачивают способность к сокращению, а значит, оплодотворение будет невозможно. Поэтому операцию проводят лишь тогда, когда заменить нужно малый участок придатка.
Автор статьи: Лапикова Валентина Владимировна | Гинеколог, репродуктолог
Образование:
Диплом «Акушерство и гинекология» получен в Российском государственном медицинском университете Федерального агентства по здравоохранению и социальному развитию (2010 г.). В 2013 г. окончена аспирантура в НИМУ им. Н. И. Пирогова.
Наши авторы
Источник
Почему болит левый яичник | Университетская клиника
![]()
У девушки болит живот слева
У женщин патологические процессы слева возникают реже, чем справа. Почему же может болеть яичник с левой стороны?
Особенности кровоснабжения – почему болит левый яичник у женщины из-за сосудов
Как правило, левый яичник кровоснабжается хуже, поскольку левая яичниковая артерия отходит не от крупной брюшной аорты, а от более мелкой почечной артерии. Однако в яичниковые структуры приносит кровь ещё и маточная артерия – тоже достаточно крупный сосуд, кровоток в котором у некоторых женщин преобладает. Риск возникновения патологических процессов уравнивается, и левый яичник у девушки или женщины болит не реже правого.
Левый яичник имеет еще одну особенность кровоснабжения, связанную с отводом венозной крови. Если с правой стороны яичниковая вена впадает в крупную нижнюю полую вену под острым углом, то слева она входит в более мелкую почечную практически перпендикулярно.
В результате венозным стенкам приходится испытывать повышенное сопротивление, вызванное более высоким давлением, что приводит к варикозу, также сопровождающемуся болью. Скопление крови в расширенных варикозных венах вызывает застойные процессы и способствует развитию различных заболеваний.
Особенное строение вен слева иногда вызывает развитие тяжелого осложнения, называемого «Синдромом аорто-мезентериального пинцета». В этом случае почечная вена, в которую впадают яичниковые сосуды, оказывается зажатой между двумя крупными артериями – верхней брыжеечной и аортой. В результате нарушается отток в крови и у женщины болит с левой стороны в области яичника. Боль отдает в спину и паховую область. Такое состояние часто сопровождается появлением крови в моче.
Почему болит левый яичник перед месячными и во время критических дней
- Варикозное расширение вен – одна из причин, почему при месячных болит левый яичник. Болезненность усиливается перед критическими днями, когда увеличивается кровоток в половых органах. По мере развития болезни поражение переходит на правую сторону и начинает болеть весь низ живота.
- Эндометриоз – попадание в яичниковую ткань клеток эндометрия – слизистого слоя матки. Заболевание очень часто сочетается с варикозным расширением яичниковых вен. При этом недуге в органе появляются участки, наполненные кровью. Перед месячными и во время них очаги эндометриоза наливаются кровью, и левый яичник болит, иногда очень сильно.
Поэтому, если у женщины постоянно болит левый яичник перед месячными или во время них, ей нужно в первую очередь подумать об этих двух причинах.
Наиболее частые патологии. Почему еще болит левый яичник
- Воспаление (оофорит) – в большинстве случаев яичниковая ткань воспаляется вместе с прилегающей маточной трубой. Очень часто этот процесс переходит на яйцеводы и яичниковую ткань со стороны половых путей и матки. Наиболее распространенные причины воспаления – различные инфекции. Процесс зачастую развивается после родов и абортов, когда микробы получают возможность пройти вверх по репродуктивной системе. Однако встречается и нисходящее поражение, при котором болезнетворные микроорганизмы попадают в яичники с током крови из почек и даже удалённых органов, например носоглотки.
- Функциональные кисты вызваны нарушением овуляции и образуются из фолликула, в котором растет яйцеклетка, или оставшейся от него структуры – желтого тела. Это заболевание, при котором болит левый яичник, не опасно, в большинстве случаев проходит в течение 3-4 месяцев.
- Врожденные кисты (дермоидные) – новообразования, имеющие плотную капсулу. Они, как правило, не исчезают сами, но в большинстве случаев и не вызывают проблем. Если левый яичник болит, кисту нужно удалить.
- Параовариальные кисты возникают в связке между маткой и яичником. Часто рассасываются самостоятельно, но могут вызывать боли. В этом случае проводится операция.
- Апоплексия – разрыв, чаще всего вызываемый варикозом, склерозированием сосудов, воспалительными процессами и кистами. Такая ситуация почти всегда возникает во время овуляции или во второй половине цикла. У женщины болит левый яичник, но потом боль распространяется на весь низ живота. Ухудшается общее самочувствие и возникает внутреннее кровотечение, опасное для жизни.
- Внематочная беременность – опасное состояние, при котором эмбрион в основном из-за спаечных процессов в маточных трубах приживается в яичниковой ткани или в трубном пространстве. Без лечения внематочная беременность приводит к тяжелейшим осложнениям, сопровождающимся опасным кровотечением. Поэтому при отсутствии менструации и боли в животе с левой стороны желательно сразу обратиться к врачу.
Почему болит левый яичник во время и после овуляции
Многих женщин интересует, почему при овуляции болит левый яичник. Причина такого состояния – овуляционный синдром, связанный с выходом яйцеклетки.
При разрыве фолликула вместе с женской половой клеткой выходит небольшое количество жидкости, которая может вызвать воспалительный процесс. Слева овуляторный синдром возникает реже, чем справа.
Почему при беременности болит левый яичник
Такая ситуация в основном связана с обострением воспалительного процесса. Но иногда болезненность может возникать, если слева в яичниковой ткани находится желтое тело – структура, вырабатывающая гормон прогестерон, необходимый для развития беременности, примерно до 10-12 недель. После этого такая функция переходит плаценте, а жёлтое тело постепенно уменьшается в размере. Вместе с этим уходят и неприятные ощущения.
Иногда при беременности болит не левый яичник, а растянутые связки матки, испытывающие нагрузку из-за веса растущего плода. Ситуация характерна для молодых первородящих женщин.
Причины, по которым может болеть яичник с левой стороны, достаточно обширны. Чтобы точно узнать, чем вызваны такие ощущения, и поставить правильный диагноз, нужно обратиться к врачу, пройти осмотр и сделать УЗИ малого таза с детализацией яичников.
Поделиться ссылкой:
Еще статьи
Источник