История родов с миомой
Содержание статьи
Роды с миомой матки
Содержание статьи
Беременность — очень ответственный период в жизни женщины. Лучше заранее подготовиться к данному событию и вылечить все заболевания, которое могут помешать нормальному развитию беременности и родам. Многих женщин интересует вопрос: возможно ли выносить здорового ребенка и можно рожать с миомой? Все возможно, но в этом случае беременность сопровождается определенным риском. Поэтому безопаснее будет пролечить миому заранее.
Используя современные методы лечения, можно удалить миому без хирургического вмешательства. В гинекологии набирает популярность достаточно эффективный метод эмболизация маточных артерий (ЭМА). Это малоинвазивная процедура, которая позволяет устранить все миомы, не травмируя саму матку.
При наличии миомы экспертный совет нашего сайта советует воспользоваться консультацией по и выяснить все интересующие вопросы о методе лечения в конкретном случае. Также можно записаться на приём к ведущему специалисту.
Виды миомы
Миома является доброкачественной опухолью, которая растет из клеток мышечного слоя матки. Наличие миомы доставляет женщине множество хлопот, в том числе и проблемы с беременностью. В некоторых случаях патологию можно только наблюдать, если она не причиняет дискомфорт и имеет незначительный размер. Однако при планировании беременности рационально полностью вылечить заболевание для исключения возможных осложнений. Ответить на вопросы, способна ли женщина выносить ребенка, можно ли родить при миоме матки, может только лечащий врач, оценивая ситуацию в каждом индивидуальном случае. Практика показывает, что женщина может родить ребенка при миоме даже без помощи кесарева сечения. При этом она должна регулярно наблюдаться у гинеколога для контроля ее состояния.
Чтобы выяснить, можно ли рожать при миоме, врач оценивает множество характеристик новообразований. Имеет значение, где расположены узлы. По локализации миомы делят на следующие виды:
- Субмукозная: новообразования растут в сторону полости матки, могут иметь ножку;
- Интрамуральная: новообразования растут строго в толще матки;
- Субсерозная: узлы расположены на внешнем слое, растут в сторону брюшной полости;
- Шеечная: узлы растут в области шейки.
Также существенно влияет на течение беременности количество новообразований, их размеры. Множественные миомы или узлы большого размера вызывают затруднения при зачатии и становятся фактором бесплодия. Наличие нескольких миом мешает нормальному развитию плода, что можно отнести к факторам риска прерывания или невынашивания беременности.
Можно ли рожать с миомой
Выносить с миомой ребенка можно. Наличие миомы не является весомым противопоказанием к беременности и родам. Когда приходит время рожать, женщине могут предложить два варианта родоразрешения:
- Естественные роды;
- Кесарево сечение.
Женщине с миомой можно родить и самостоятельно. Существует большое множество примеров из практики положительного исхода беременности и естественных родов при миоме. Главное, чтобы отсутствовали противопоказания для естественных родов. Для исключения осложнений женщина должна проходить регулярное обследование у врача, включающее УЗИ, анализы на гормоны и пр. На основании обследований врач оценит состояние будущей мамы и ребенка, после чего предложит наиболее безопасный вариант родов.
Во время беременности важно контролировать размер миоматозных узлов, скорость их роста. При повышении уровня половых гормонов можно наблюдать изменения в размере миом. Они могут увеличиваться и даже уменьшаться. Так происходит, поскольку миомы чувствительны к женским половым гормонам, от уровня которых зависит их рост. Например, перед экстракорпоральным оплодотворением (ЭКО) настоятельно рекомендуют полностью пролечить патологию. При наличии новообразований значительно снижается вероятность положительного результата после переноса оплодотворенной яйцеклетки в матку. Также ЭКО сопровождается сильной гормональной поддержкой, которой можно спровоцировать резкое увеличение узлов.
В некоторых случаях окончательный выбор метода родов происходит в родильном зале. Если женщина начинает рожать, и в это время ее состояние меняется, акушер-гинеколог будет принимать решение о дальнейшем родоразрешении, основываясь на текущей ситуации.
Можно ли родить с миомой матки субсерозной локализации
Субсерозное расположение узла является наиболее благоприятным для развития ребенка. Новообразование находится вне полости матки и растет в сторону брюшины. Оно не оказывает влияния на плод и не мешает ему нормально развиваться. В этом случае при миоме можно рожать, если нет других осложнений. При субсерозной опухоли можно рожать самостоятельно. Рожать с помощью кесарева сечения можно в случае наличия противопоказаний к естественным родам.
Субсерозная локализация может оказывать дополнительное давление на мочевой пузырь и сдавливать кишечник. На эти органы уже оказывает влияние растущий плод, а дополнительное сдавливание может только ухудшить ситуацию.
Рожают ли при миоме матки субмукозной локализации
При субмукозном положении опухоль растет в полость матки. Такое расположение является небезопасным для развития плода. Субмукозная опухоль может сдавливать плодный пузырь, мешая ребенку нормально развиваться. Опухоль большого размера деформирует маточные ткани, что также негативно отражается на формировании малыша.
Данный вид миомы часто имеет ножку, на которой опухоль способна опуститься в шейку. В этом случае рожать самостоятельно нельзя. Также ножка способна перекручиваться, провоцируя развитие некроза. Это может стать показанием для прерывания или преждевременных родов, в зависимости от срока беременности.
Субмукозное расположение опухоли является фактором риска кровотечения в родах. Маточные кровотечения очень опасны, происходит большая потеря крови за короткий период времени, что небезопасно для жизни. Когда женщина идет рожать с субмукозной миомой, акушер-гинеколог дожжен быть хорошо подготовлен, хорошо изучить анамнез пациентки, учитывать все особенности роженицы.
Можно ли рожать при шеечной миоме матки
Такое положение опухоли также является неблагоприятным. Опухоль шейки обычно не препятствует развитию ребенка, но становится проблемой для родов. Конечно, все зависит от размеров образования. Отвечая на вопрос, можно ли родить при миоме с шеечным расположением, обычно отдают предпочтение кесареву сечению. Опухоль шейки блокирует родовые пути и ребенок либо не сможет выйти, либо получит травму.
Кесарево сечение при шеечной опухоли назначается заблаговременно. Если все идет хорошо, то примерно на 38 неделе назначают дату родов. Нежелательно допускать рожать женщину самостоятельно. Предполагаемые риски значительно превышают вероятность благоприятного исхода.
Можно ли выполнять ЭМА нерожавшим женщинам
Чтобы исключить возможный неблагоприятный исход беременности, следует полностью пролечить миому заранее. Для нерожавших пациенток необходимо выбирать метод лечения, которые будет меньше всего воздействовать на детородный орган. Методом выбора для лечения патологии является эмболизация маточных артерий. Она позволяет устранить все миомы за один сеанс. При этом не остается рубцов, которые могут препятствовать формированию ребенка. После эмболизации маточных артерий можно рожать самостоятельно.
Суть метода заключается в том, что опухоли остаются без питания после блокировки определенных кровеносных сосудов. Новообразования получают питание через маточные артерии, которые снабжают их кровью. При перекрытии сосудов миома остается без питания и начинает постепенно погибать. Питание маточных тканей остается без изменений. Орган продолжает получать достаточное количество крови через другие сосуды: яичниковые артерии и большую сеть капилляров.
При ЭМА не используется общая анестезия, процедура выполняется без разрезов на матке, поэтому не требует длительной госпитализации. Период восстановления занимает около 24-48 часов. Дальше можно возвращаться к привычной жизни. Во время ЭМА выполняют небольшой надрез на бедре (всего 1,5 см), через который вводят специальное вещество. Препарат содержит микроскопические полимерные шарики (эмболы), которые являются абсолютно безвредными для организма. Эмболы проникают к маточным артериям, которые питают миомы, и блокируют их. Так питание миомы прекращается.
После ЭМА новообразования начинают «ссыхаться», со временем становясь клинически незначимыми. Узлы на ножке большого размера могут отрываться от мышечного слоя и выходить наружу. Таким образом можно «рожать» миомы после ЭМА. Миоматозные узлы уменьшаются постепенно. Через 2-3 месяца их размер уменьшается на 40%, а через год на 60%. Планирование беременности рекомендуют начинать через год после совершения процедуры.
Для выполнения ЭМА следует обратиться в специализированные клиники лечения миомы. Они имеют необходимо оборудование и штат специалистов, владеющих данной техникой лечения. Процедуру успешно выполняют эндоваскулярный хирург Б. Ю. Бобров и врач акушер-гинеколог Д. М. Лубнин.
Список литературы:
- Аксенова Т. А. Особенности течения беременности, родов и послеродового периода при фибромиоме матки / Т. А. Аксенова // Актуальные вопросы патологии беременности. — М., 1978.- С. 96104.
- Бабунашвили Е. Л. Репродуктивный прогноз при миоме матки: дис. канд. мед. наук / Е. Л. Бабунашвили. — М., 2004. — 131 с.
- Боголюбова И. М. Воспалительные осложнения послеродового периода у женщин с миомой матки / И. М. Боголюбова, Т. И. Тимофеева // Науч. тр. Центр. Ин-та усовершенствования врачей. -1983. -Т.260. — С. 34-38.
Источник
Электронный научный журнал
Современные проблемы науки и образования
ISSN 2070-7428
«Перечень» ВАК
ИФ РИНЦ = 0,931
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Фоминова Г.В. 1 Ляличкина Н.А. 2 Косенко Ю.Ю. 1 Фоминова И.С. 1 Захаров А.А. 1
1 ФГБОУ ВО «Национальный исследовательский Мордовский государственный университет им. Н.П. Огарева»
2 ГБУЗ РМ «Мордовский республиканский клинический перинатальный центр»
Миома матки занимает лидирующее значение в структуре гинекологических заболеваний у женщин репродуктивного возраста. Сочетание миомы матки и беременности встречается у 0,4-6,0% женщин. Приблизительно у 10-30% беременных женщин с миоматозными узлами осложняется течение беременности, родов и послеродового периода. Изучение особенностей течения беременности, родов и послеродового периода у беременных с миомой матки. Было проведено исследование случай-контроль. Проанализировано 157 историй родов. 121 пациентка — основная группа, 36 — контрольная группа. У 43% женщин в основной группе достоверно встречаются неблагоприятные исходы предыдущих беременностей, в контрольной группе — у 14%. У 9% женщин с миомой матки отсутствовали гестационные осложнения, в группе контроля — у 50%. Преждевременные роды у беременных из I группы были у 22,3% женщин, в контрольной группе — у 2,3% женщин. В первой группе родоразрешено путем операции кесарева сечения 43,8% женщин, в контрольной группе — 38,89% женщин. Все женщины с множественными миоматозными узлами больших размеров (14%) были родоразрешены оперативно. Средний объем интраоперационной кровопотери в I группе составил 700,0±44,0 мл, во II группе — 600,0±19,0 мл. В I группе у женщин, родивших самостоятельно, наблюдались следующие осложнения: преждевременный разрыв плодных оболочек — 30%, кровотечение в третьем периоде родов — у 4,44%; во второй группе преждевременный разрыв плодных оболочек наблюдался у 22,7% женщин. В первой группе средняя масса и рост новорожденных составили 3082±89 г и 50±0,6 см, во второй группе — 3503±64 г и 52±0,4 см. В I группе с экстремально низкой массой тела родилось 4,61% детей, в контрольной группе таких детей нет. В удовлетворительном состоянии в основной группе родилось 79,3%, в контрольной — 100%. В основной группе у 10% женщин поздний послеродовый период был осложнен нарушением инволюции матки, сопровождающимся лохиометрой. В контрольной группе послеродовые осложнения отсутствовали.
беременность
роды
миома матки
кесарево сечение
естественные роды
новорожденные
1. Milazzo G.N., Catalano A., Badia V. et al. Myoma and myomectomy: Poor evidence concern in pregnancy. The Journal of Obstetrics and Gynaecology Re, 2017, vol. 43, no. 12, pp. 1789-1804.
2. Можейко Л.Ф. Миома матки: этиопатогенез, течение беременности и родов / Л.Ф. Можейко, И.А. Гузей, К.В. Белонович // Охрана материнства и детства. — 2014. — № 1 (23). — С. 99-103.
3. Федорченко Е.А. Особенности влияния миомы матки на роды и послеродовый период / Е.А. Федорченко, А.Д. Чеканова, А.Е. Волков // Журнал фундаментальной медицины и биологии. — 2014. — № 3. — С. 45-48.
4. Айламазян Э.К. Акушерство: национальное руководство / Э.К. Айламазян, В.И. Кулакова, В.Е. Радзинского, Г.М. Савельевой. — М., 2009. — 1501 с.
5. Ciavattini A., Clemente N., Delli Carpini G. et al. Number and size of uterine fibroids and obstetric outcomes. The Journal of Maternal-Fetal & Neonatal Medicine, 2015, vol. 28 (4), pp. 484- 488.
Актуальность. В структуре гинекологических заболеваний у женщин репродуктивного возраста большинства стран мира миома матки занимает лидирующее значение. Считают, что её диагностируют у 30-35% женщин репродуктивного возраста, чаще в позднем репродуктивном возрасте, но в последнее время отмечается тенденция к «омоложению» мимомы матки, в связи с чем возрастает число молодых женщин с данным заболеванием в возрасте 20-25 лет. У женщин моложе 20-30 лет миома матки встречается в 0,9-1,5% случаев.
По данным Российского общества акушеров-гинекологов, миома матки становится главной причиной гистерэктомии во многих странах, например в США она является основанием приблизительно для 1/3 всех гистерэктомий, а это примерно 200 тыс. гистерэктомий ежегодно. В России, по различным данным, миома матки является причиной гистерэктомии в 50-70% случаев при заболеваниях матки.
Современная тенденция планировать беременность в возрасте 30 лет и старше делают проблему миомы матки при беременности особенно актуальной, поскольку отсрочка деторождения приводит к увеличению частоты беременности, осложненной фибромиомой или предшествующей миомэктомией [1; 2].
По данным многих авторов, сочетание миомы матки и беременности встречается у 0,4-6,0% женщин [3; 4]. В настоящее время имеется тенденция к увеличению сочетания миомы матки с беременностью, что повышает риск осложнений в течение беременности и родов.
Женщины с миомой матки подвергаются повышенному риску акушерских осложнений. Приблизительно у 10-30% беременных женщин с миоматозными узлами осложняется течение беременности, родов и в послеродового периода. Субмукозные, ретроплацентарные, большие и множественные миомы имеют больший риск осложнений. Цервикальные миомы, хотя и редкие, нуждаются в тщательном наблюдении [1; 5].
Миома матки оказывает неблагоприятное влияние на здоровье молодых женщин, повышает риск невынашивания и других осложнений при беременности и в родах, а также патологических состояний новорожденных [2].
В частности, множественные миоматозные узлы связаны со значительно повышенным риском преждевременных родов и кесарева сечения, в то время как крупные миомы повышают риск преждевременного разрыва плодных оболочек [5].
Цель исследования. Изучение особенностей течения беременности, родов и послеродового периода у беременных с миомой матки.
Материалы и методы исследования. На базе ГБУЗ РМ «Мордовский республиканский клинический перинатальный центр» проведен ретроспективной анализ (случай-контроль) 157 историй родов, произошедших в 2017 году.
Критерием включения в анализируемую группу были: наличие миомы матки субсерозной, интрамуральной и/или субсерозно-интрамуральной локализации, родоразрешение оперативным или естественным путем. Критерием исключения было отсутствие миомы матки.
Первую (основную) группу составила 121 женщина, беременность у которой протекала на фоне миомы матки. Средний возраст беременных составил 34,42±0,48 года. Миоматозные узлы были субсерозные (0, I, II типов), чисто интрамуральные, субсерозно-интрамуральные. Узлы располагались в теле матки преимущественно по передней и задней стенкам, а также в области дна. Единичные узлы небольших размеров (до 5 см) наблюдались у 52 (42,9%) женщин, единичные узлы от 5 до 10 см — у 10 (8,26%), множественные миоматозные узлы до 5 см — у 42 (34,7%) женщин, у 17 (14%) женщин были обнаружены множественные миоматозные узлы от 5 до 15 см. 14 (11,6%) женщинам до беременности проводилось оперативное лечение миомы (консервативная миомэктомия).
Во вторую (контрольную) группу вошли 36 женщин без миомы матки. Средний возраст беременных составил 28,17±0,76 года.
У всех беременных женщин проводился ретроспективный анализ данных анамнеза, гестационных осложнений, особенностей течения родов (срок и выбор метода родоразрешения, продолжительность родов, показания к оперативному родоразрешению, величина кровопотери, размеры и количество миоматозных узлов, клинические особенности течения родов и послеродового периода). Кроме того, было исследовано состояние новорожденных детей (антропометрия, оценка по шкале Апгар на 1 и 5 минутах жизни).
Статистическая значимость различий между группами оценивалась с использованием t-критерия Стьюдента для несвязанных выборок (средний срок родоразрешения, оценка данных по продолжительности родов, объёму кровопотери) и отношения шансов (при анализе течения беременности, родов и послеродового периода). Различия между сравниваемыми величинами признавали достоверными при p<0,05 (95% уровень достоверности).
Результаты исследования и их обсуждение. В 2017 году на базе ГБУЗ РМ «Мордовский республиканский клинический перинатальный центр» было родоразрешено 2777 женщин, из них — 121 беременная с миомой матки. Таким образом, частота встречаемости миомы матки и беременности составила 4,36%, что соответствует данным мировой статистики.
При сравнении исследуемых групп выяснилось, что в основной группе с миомой матки достоверно в 4,7 раза чаще встречаются неблагоприятные исходы предыдущих беременностей (отношение шансов (ОШ) 4,7; 95% доверительный интервал (ДИ) 1,7; 12).
Медицинский аборт в анамнезе наблюдался у 17 (14%) женщин основной группы, у 4 (11,1%) женщин группы сравнения. Самопроизвольное прерывание беременности, замершая беременность, внематочная беременность были отмечены у 25 (20,66%) женщин с миомой матки в анамнезе, и лишь у 1 (2,8%) женщины из группы сравнения в анамнезе отмечалось самопроизвольное прерывание беременности. Бесплодие наблюдалось у 10 (8,26%) женщин с миомой матки.
При анализе частоты встречаемости гинекологических заболеваний статистически нами не было обнаружено значимых различий (табл. 1).
Таблица 1
Гинекологические заболевания в исследуемых группах
Гинекологические заболевания | Основная группа (n=121), % | Контрольная группа (n=36), % | ОШ; 95% ДИ |
Патология шейки матки: — эктопия, — рубцовая деформация | 18,18 | 13,9 | 1,3; 0,5; 3,9 |
Воспалительные заболевания: — кольпит, — цервицит, — сальпингоофорит, — аднексит | 26,4 | 13,9 | 2,2; 0,8; 6,2 |
Женщины с отсутствием экстрагенитальной патологии (артериальная гипертензия, миокардиодистрофия, нарушение ритма, ожирение, заболевания мочевыводящих путей, миопия, патология щитовидной железы) одинаково часто встречались в исследуемых группах: 25 (20,7%) беременных в первой группе и 12 (33,3%) — во второй (ОШ 0,4; 95% ДИ 0,2; 1,18).
Анализируя течение беременности, мы выявили, что миома матки увеличивает риск гестационных осложнений в 10 раз в сравнении с группой контроля (ОШ 10,0; 95% ДИ 4; 24,6). Так, у 11 (9%) женщин с миомой матки отсутствовали гестационные осложнения, в группе контроля — у 18 (50%).
Как следует из рисунка, беременность с миомой матки увеличивает в 3 раза риск развития угрозы прерывания беременности (ОШ 3,2; 95% ДИ 1,036; 9,6), в 5 раз — плацентарных нарушений (ОШ 5,4; 95% ДИ 1,6; 18,7), в 3,7 раза — вызванных беременностью отеков (95% ДИ 1,09; 13,2). Частота возникновения анемии во время беременности не зависит от миомы матки (95% ДИ 0,42; 2,3), но следует учесть, что во второй группе анемия встречалась только легкой степени, когда в первой группе одинаково часто встречалась анемия разной степени тяжести. Также мы не обнаружили достоверной связи между возникновением истмико-цервикальной недостаточности и миомой (95% ДИ 0,73; 44,6). В I группе были отмечены такие осложнения, как гестационный сахарный диабет у 11 (9,09%) женщин, умеренная преэклампсия у 8 (6,6%) беременных. В контрольной группе этих осложнений не наблюдалось. У 11 (9,09%) женщин в I группе беременность наступила в результате программы экстракорпорального оплодотворения (ЭКО).
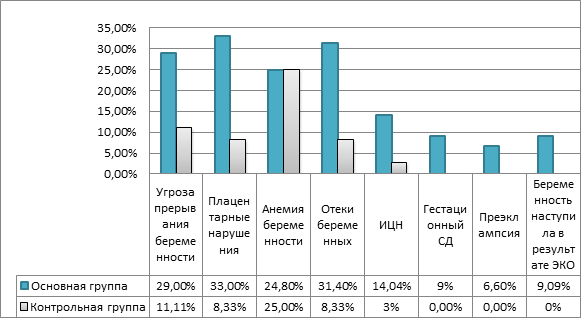
Гестационные осложнения
При сравнении исследуемых групп было обнаружено статистически значимое (p=0.000166) различие в значении среднего срока родоразрешения. Так, в основной группе средний срок родоразрешения составил 37,5±0,26 недели, что ниже, чем во II группе — 38,7±0,18 недели.
Следует отметить, что миома матки увеличивает в 10 раз развитие преждевременных родов (95% ДИ 1.3; 76.8). Так, роды у беременных из I группы в доношенном сроке были у 94 (77,6%) женщин, преждевременные роды — у 27 (22,3%) женщин. Среди родоразрешенных преждевременно у 3 (11,1%) произошли очень ранние преждевременные роды в сроке беременности до 28 недель, у 2 (7,4%) — ранние преждевременные роды (28-30 недель беременности), у 3 (11,1%) — преждевременные роды в сроке беременности 31-33 недели, у 17 (63%) — поздние преждевременные роды. В контрольной группе 35 (97,2%) женщин были родоразрешены в доношенном сроке, 1 (2,3%) женщина — в сроке беременности 36 недель.
Женщины обеих групп были родоразрешены как оперативно, так и через естественные родовые пути. В первой группе родоразрешено путем операции кесарева сечения 53 (43,8%) женщины и 68 (56,2%) женщин были родоразрешены через естественные родовые пути. В контрольной группе кесарево сечение проведено у 14 (38,89%) женщин, роды через естественные родовые пути произошли у 22 (61,11%). Таким образом, нельзя достоверно утверждать, влияет ли миома матки на выбор метода родоразрешения (95% ДИ 0,6; 2,6).
Показания к операции кесарево сечение у женщин в исследуемых группах были сочетанными (табл. 2).
Таблица 2
Показания к операции кесарево сечение
Показания к операции | Основная группа (n=53), % | Контрольная группа (n=14), % |
Тазовое предлежание и неправильное положение плода | 9,43 | 57,1 |
Узкий таз и клиническое несоответствие размеров плода размерам таза матери | 3,8 | 42,9 |
Возрастная первородящая | 18,9 | 42,9 |
Крупный плод | 1,9 | 35,7 |
Рубец на матке после КС | 28,3 | 28,6 |
Беременность, наступившая вследствие ЭКО | 16,9 | |
Рубец на матке после консервативной миомэктомии | 16,4 | |
Аномалии родовой деятельности | 9,43 | |
Умеренная преэклампсия | 7,54 | |
Плацентарные нарушения | 7,54 | |
Рубцовая деформация шейки матки | 5,66 | |
Миопия высокой степени | 3,8 | |
Быстрый рост опухоли в конце беременности с признаками нарушения питания | 1,9 |
У 16 (13,2%) рожениц с миомой объем операции был расширен — во время выполнения кесарева сечения женщинам была проведена миомэктомия в связи с субсерозной локализацией миоматозных узлов. У одной женщины корпоральный разрез был проведен через интрамуральный узел, что вызвало кровотечение из места разреза, дальнейшее восстановление целостности тканей не удалось, была проведена надвлагалищная ампутация матки, объем общей кровопотери составил 1500 мл. Также была обнаружена женщина с интрамуральным миоматозным узлом размером 9,1*8,7 см, который располагался в месте проекции плаценты. Это вызвало следующие патологические состояния, которые стали показаниями для оперативного родоразрешения в сроке беременности 35 недель: преэклампсия тяжелой степени, HELLP-синдром, преждевременная отслойка нормально расположенной плаценты.
Следует отметить, что все женщины (17 пациенток — 14%) с множественными миоматозными узлами больших размеров были родоразрешены оперативно. Таким образом, наличие множественных миоматозных узлов увеличивает частоту кесарева сечения.
Достоверно (p<0,05) объем интраоперационной кровопотери в основной группе увеличен. Средний объем интраоперационной кровопотери в I группе составил 700±44 мл, у 6 (4,9%) женщин объем кровопотери превысил 1000 мл (1200-1500 мл). Во II группе средний объем кровопотери составил 600±19 мл.
Наличие миомы матки не влияет (p>0,05) на продолжительность родов через естественные родовые пути. Средняя продолжительность родов в I группе у первородящих составила 8 ч 19 мин ± 75 мин, у повторнородящих — 6 ч 26 мин ± 63 мин. Во II группе средняя продолжительность родов у первородящих — 6 ч 8 мин ± 62 мин, у повторнородящих — 5 ч 22 мин ± 67 мин.
В I группе у женщин, родивших самостоятельно, наблюдались следующие осложнения: преждевременный разрыв плодных оболочек — у 20 (30%), кровотечение в третьем периоде родов — у 3 (4,44%). Амниотомия выполнялась 5 (7,3%) женщинам, эпизиотомия — 14 (20,5%). Во II группе преждевременный разрыв плодных оболочек наблюдался у 5 (22,7%) женщин, амниотомия выполнялась 2 (9%) женщинам, эпизиотомия — 12 (54,5%). Средний объем общей кровопотери в родах через естественные родовые пути в I группе составил 193 мл, во II группе — 178 мл. Нет достоверной связи (p>0,05) между влиянием миомы матки на развитие преждевременного разрыва плодных оболочек.
Исследуя состояние новорожденных, мы учитывали массу, рост детей и оценку по шкале Апгар на 1-й и 5-й минуте после рождения. Антропометрические показатели новорожденных достоверно ниже в группе женщин с миомой матки (p<0,05). В первой группе средняя масса и рост новорожденных составили 3082±89 г и 50±0,6 см, во второй группе — 3503±64 г и 52±0,4 см. В I группе с экстремально низкой массой тела родилось 4,61% детей. Эти дети родились преждевременно. В контрольной группе таких детей нет.
В основной группе извлечены в удовлетворительном состоянии 96 (79,3%) детей (оценка состояния по шкале Апгар — 8 и 9 баллов на 1-й и 5-й минутах соответственно), 15 (12,5%) — в состоянии гипоксии легкой степени, 3 (2,5%) — в состоянии гипоксии средней степени тяжести и 7 (5,8%) — в тяжелой асфиксии. В контрольной группе все дети родились в удовлетворительном состоянии. В 9 раз наличие миоматозных узлов достоверно увеличивает рождение в состоянии гипоксии (ОШ 9,4; 95% ДИ 1,2; 71,7).
Анализируя течение раннего и позднего послеродового периодов, выявлено следующее. В основной группе у 12 (10%) женщин поздний послеродовый период был осложнен нарушением восстановления нормальных размеров матки, сопровождающимся лохиометрой. Этим женщинам на 3-5-е сутки было выполнено выскабливание полости матки. В контрольной группе осложнения отсутствовали. Однако нельзя достоверно точно сказать, увеличивает ли миома матки риск развития осложнений раннего и позднего послеродового периодов (ОШ 3,9; 95% ДИ 0,5; 31).
Заключение
Таким образом, миома матки влияет на течение беременности, родов и послеродового периода, увеличивая риск осложнений. Поэтому следует относить беременных с миомой матки в группу высокого риска, что требует родоразрешения в родовспомогательных учреждениях III группы.
Миома матки достоверно чаще сопряжена с неблагоприятными исходами предыдущих беременностей (медицинский аборт, самопроизвольный аборт, внематочная беременность, бесплодие). Данная патология увеличивает в 10 раз риск развития гестационных осложнений (в 3 раза риск развития угрозы прерывания, в 5 раз — плацентарных нарушений, в 3,7 раза — вызванных беременностью отеков). Миома матки влияет на средний срок родоразрешения, снижая его. Следует отметить, что миома матки в 10 раз повышает частоту преждевременных родов.
Наличие миомы матки не влияет на выбор метода родоразрешения, но множественные миоматозные узлы увеличивают частоту кесарева сечения. Эта опухоль увеличивает инраоперационную кровопотерю, но не влияет на длительность родов через естественные родовые пути.
Сочетание беременности и миомы матки также оказывает влияние на состояние новорожденных: антропометрические показатели новорожденных достоверно ниже в группе женщин с миомой матки, в 9 раз наличие миоматозных узлов достоверно увеличивает рождение в состоянии гипоксии.
Библиографическая ссылка
Фоминова Г.В., Ляличкина Н.А., Косенко Ю.Ю., Фоминова И.С., Захаров А.А. ТЕЧЕНИЕ ГЕСТАЦИОННОГО ПРОЦЕССА И РОДОРАЗРЕШЕНИЕ ПАЦИЕНТОК С МИОМОЙ МАТКИ // Современные проблемы науки и образования. — 2018. — № 4.;
URL: https://science-education.ru/ru/article/view?id=27718 (дата обращения: 21.04.2021).

Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник