Гистерэктомия с маточными трубами
Содержание статьи
Гистерэктомия
Гистерэктомия — операция, во время которой удаляют матку. Её другое название — ампутация матки. Ежегодно российские хирурги-гинекологи выполняют сотни тысяч гистерэктомий, из них лишь 10% связаны с онкологическими заболеваниями. Остальные 90% проводятся по поводу доброкачественных патологий, в первую очередь — миомы матки.
Гистерэктомия составляет до 38% среди всех гинекологических операций в России. Средний возраст прооперированных женщин — 40 лет.
И это притом, что в настоящее время существуют другие, органосохраняющие методы лечения миомы. Ими можно обойтись в большинстве случаев. К сожалению, многие гинекологи всё еще действуют по старинке. Поговорим о том, при каких состояниях на самом деле нужно удалять матку, какими осложнениями это грозит, и как можно избавиться от миомы, сохранив важный орган женской репродуктивной системы.
Показания и противопоказания к гистерэктомии
Среди показаний к удалению матки на первом месте все еще часто упоминают миомы. По некоторым данным, до 40% всех гистерэктомий выполняется по поводу этого заболевания.
В первую очередь это связано с неправильным пониманием природы миомы и функций матки в прошлом. Раньше считалось, что миома — доброкачественная опухоль, которая возникает в результате гормонального дисбаланса. Матку же воспринимали как орган, предназначенный исключительно для вынашивания плода. Поэтому гинекологи зачастую предпочитали действовать радикально и предлагали сразу удалить орган, особенно женщинам, которые не планировали в будущем беременность. Сейчас стало ясно, что причины возникновения миомы куда сложнее, а матка — важный орган, который влияет на общее здоровье женщины. Согласно современным подходам, в большинстве случаев при миомах гистерэктомия не показана. Это крайняя мера. Всегда нужно стараться сохранить матку — и сегодня существуют эффективные органосохраняющие методы лечения. О них мы поговорим ниже.
По большому счету, при миомах существует лишь два абсолютных показания к удалению матки:
- Если есть подозрение на злокачественную опухоль.
- Если у женщины с миомой имеется выпадение или опущение матки.
Другие показания к удалению матки (по данным Американского колледжа акушерства и гинекологии — American College of Obstetricians and Gynecologists):
- Эндометриоз.
- Выпадение матки.
- Аномальные маточные кровотечения.
- Хроническая тазовая боль.
- Злокачественные опухоли матки и яичников.
Не все эти показания являются абсолютными. При патологиях, не связанных с онкологическими заболеваниями, доступны другие, органосохраняющие методы лечения. Гистерэктомия показана, когда другие меры не помогают, и операция нужна, чтобы предотвратить осложнения, сохранить жизнь пациентки.
Основные противопоказания к плановой операции гистерэктомии: тяжелые расстройства со стороны дыхательной и сердечно-сосудистой системы, нарушение свертываемости крови и риск тяжелого кровотечения во время операции, перитонит, воспаление, инфекционные процессы брюшной стенки.
Типы операций по удалению матки
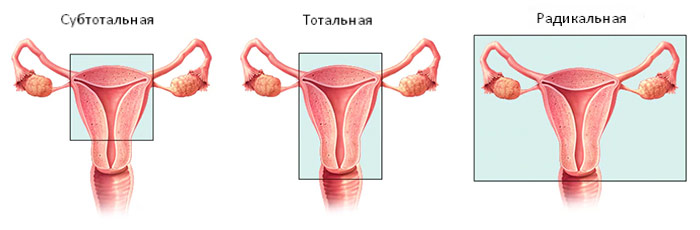
В зависимости от объема хирургического вмешательства, выделяют три типа гистерэктомии:
- Радикальная. Как правило, такую операцию выполняют только при раке. Хирург удаляет матку, её шейку, часть влагалища, окружающие ткани, лимфатические узлы. Зачастую одновременно иссекают яичники и маточные трубы — выполняют сальпингоовариэктомию.
- Тотальная. Это самый распространенный вариант вмешательства. Удаляют матку с её шейкой, яичники оставляют.
- Субтотальная. Удаляют только тело матки, шейку оставляют.
Предоперационное обследование
Предоперационное обследование перед удалением матки включает:
- Общий анализ крови, мочи.
- Исследование свертываемости крови (коагулограмма), группы крови, резус-фактора, биохимический анализ крови.
- Ультразвуковое исследование органов таза, почек.
- Мазок на флору, цитологический мазок.
- УЗИ вен ног.
- ЭКГ.
- Анализ крови на инфекции: сифилис, вирусные гепатиты, ВИЧ.
- Флюорографию.
- Маммографию.
- Биопсию эндометрия (слизистой оболочки матки).
- Консультацию терапевта, по показаниям — других врачей-специалистов.
При необходимости гинеколог может назначить другие методы диагностики.
Подготовка к операции
Женщину госпитализируют в стационар за день до хирургического вмешательства. До этого никакой подготовки дома не нужно, врач лишь порекомендует диету, чтобы кишечник своевременно опорожнялся.
Накануне и утром проводят очистительную клизму. Предварительно с женщиной беседует анестезиолог, выясняет, есть ли у нее хронические заболевания, аллергия на лекарства. В день операции нужно принять душ и сбрить волосы в области половых органов. Затем проводят премедикацию — вводят препараты, которые помогают успокоиться, расслабиться. Нужно помочиться. Затем женщину на каталке отвозят в операционную.
Как проводится гистерэктомия?
Наиболее распространены открытые хирургические вмешательства через разрез, который может проходить горизонтально по линии бикини или вертикально по срединной линии. В среднем длина разреза составляет от 12 до 17 см. Преимущества такого подхода в том, что он обеспечивает хороший обзор для хирурга и не требует сложного оборудования. Минусы — относительно высокий риск осложнений и длительный восстановительный период.
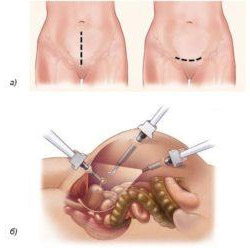
Удалить матку можно лапароскопически, через проколы в брюшной стенке. Эта операция менее травматична, после нее ниже риск некоторых осложнений, женщина быстрее возвращается к привычной жизни. Но лапароскопическая гистерэктомия может быть выполнена не всегда, играют роль такие факторы, как размер матки, наличие рубцов после ранее перенесенных операций, ожирение и сопутствующие заболевания.
В некоторых клиниках выполняют робот-ассистированные вмешательства. Через проколы в стенке живота вводят инструменты, соединенные с «руками» робота, а врач управляет ими с помощью специального пульта и наблюдает за процессом на экране аппарата.
В некоторых случаях возможна влагалищная гистерэктомия. Разрез выполняют внутри влагалища, на коже не остается никаких рубцов. Иногда для контроля одновременно проводят лапароскопию.
Послеоперационный период
После операции врач наблюдает за состоянием женщины, периодически проводят перевязки, вводят обезболивающие и другие препараты. В мочевом пузыре на некоторое время остается катетер — трубка для отвода мочи. После полостной операции на 1-2 дня в брюшную полость устанавливают дренаж — трубку для оттока крови и сукровицы. После вагинальной гистерэктомии во влагалище на 24 часа оставляют марлевый тампон.
В послеоперационном периоде важно проводить профилактику тромбоза глубоких вен ног. Для этого женщину стараются как можно раньше (сроки зависят от вида операции) поднять на ноги, показано ношение компрессионного белья.
Риски и осложнения гистерэктомии
Гистерэктомия — серьезное хирургическое вмешательство, оно несет некоторые риски.
Способность иметь детей
После гистерэктомии женщина лишается органа, предназначенного для вынашивания плода, поэтому беременность становится невозможна. Месячных больше не будет. Если вместе с маткой удалены яичники, наступает менопауза.
Постгистерэктомический синдром
Матка — важный орган женской репродуктивной системы, после ее удаления в организме развивается ряд нарушений. Их объединяют термином «постгистерэктомический синдром». Даже если яичники остаются, в них нарушается кровообращение, и это сказывается на их функции.
Постгистерэктомический синдром включает следующие симптомы:
- Нарушения в эмоциональной сфере, депрессия.
- Расстройство работы вегетативной нервной системы, которое проявляется в виде приливов, потливости, плохой переносимости высоких температур, приступов сердцебиения, ознобов, плохого сна, повышения артериального давления.
- Повышенная утомляемость, низкая работоспособность.
- Повышенная тревожность, страх смерти.
- Склонность к отекам.
- Отложение жировой ткани в области живота, талии.
- Потеря костной массы, остеопороз.
- Если женщина ранее страдала артериальной гипертензией, течение заболевания усугубляется.
Секс после гистерэктомии
Обычно после гистерэктомии женщина может заниматься сексом, как и раньше, и получать от этого удовольствие. Многие женщины отмечают, что их половая жизнь даже улучшилась. Скорее всего, это происходит из-за того, что больше не беспокоят боли и другие мучительные симптомы, которые вызывало заболевание.
Реабилитация после удаления матки
Сроки госпитализации зависят от вида операции. После лапароскопической гистерэктомии женщину выписывают из стационара через 1-4 дня, после открытого вмешательства — через 5 дней.
Полное восстановление после лапароскопической операции происходит через 3-4 недели, после открытой — через 6-8 недель. В течение этого времени нужно соблюдать некоторые ограничения:
- Больше отдыхать, не заниматься интенсивной физической работой.
- Не поднимать тяжестей.
- Поддерживать умеренную физическую активность, рекомендованную врачом.
- Воздержаться от половых контактов.
Безоперационные методы лечения
При некоторых заболеваниях удаление матки необходимо. Но при миоме это устаревший подход. Большинству женщин не нужна такая по сути калечащая операция. Существуют другие виды лечения, позволяющие сохранить орган и возможность иметь в будущем детей.
Органосохраняющая операция, во время которой удаляют только миоматозный узел, называется миомэктомией. Её можно выполнить, в зависимости от локализации узлов, открытым, лапароскопическим способом или через влагалище. Это эффективный метод лечения, после него возможно наступление и вынашивание беременности. Но у миомэктомии есть и некоторые недостатки.
В первую очередь это высокая вероятность рецидива. Через 4-5 лет миомы повторно обнаруживают у половины прооперированных женщин. На матке остается рубец, который может привести к осложнениям во время беременности, у многих женщин приходится выполнять кесарево сечение. Формируются спайки, они могут привести к непроходимости маточных труб и бесплодию.
Миомэктомию можно выполнять при трех условиях: если женщина собирается беременеть в ближайшее время, а не потом, если нет риска вскрытия полости матки и вероятности того, что во время операции орган придется удалить.
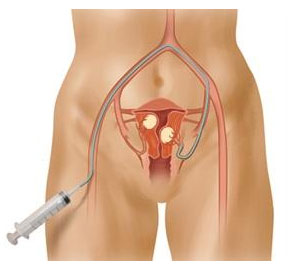
Современная безоперационная альтернатива гистерэктомии и миомэктомии — эмболизация маточных артерий (ЭМА). Процедуру проводят с помощью тонкого катетера, введенного в бедренную артерию через прокол в верхней части бедра. Врач заводит конец катетера в сосуд, питающий миому, и вводит эмболизирующий препарат. Он состоит из частиц, которые закупоривают мелкие сосуды, в результате чего миома погибает и превращается в небольшой рубец.
Было проведено много научных исследований, посвященных применению ЭМА в лечении миомы, и они показали преимущества метода перед миомэктомией и гистерэктомией:
- Низкий риск рецидива — менее 1%.
- В случае рецидива миомы процедуру можно повторить.
- Удается сохранить матку и способность забеременеть.
- 98% женщин не нуждаются после ЭМА в каком-либо дополнительном лечении.
- Нет разреза, сильной кровопотери, женщина быстро восстанавливается и возвращается к привычной жизни.
В «Евроонко» в Москве направление ЭМА курирует известный российский гинеколог Дмитрий Михайлович Лубнин. Он защитил первую в России диссертацию, посвященную применению данной методики для лечения миомы матки.
Что делать, если у вас диагностировали миому, и гинеколог предложил удалить матку? Не стоит спешить с решением. Получите второе мнение у Дмитрия Михайловича. Гистерэктомия — крайняя мера, большинству женщин показано динамическое наблюдение или метод ЭМА.
Список литературы:
- Фатеева А.С., Петров И.А., Тихоновская О.А., Логвинов С.В. Морфофункциональное состояние яичников после гистерэктомии. Бюллетень Сибирской Медицины, 2014, том 13, № 1, с. 145-152.
- М.М.ВЫСОЦКИЙ, В.Ф. БЕЖЕНАРЬ, М.А. ОВАКИМЯН. Тотальная или субтотальная гистерэктомия: время развеивать мифы?. doi: 10.17116/endoskop201622652-56.
- Д.И. Гайворонских, А.А. Коваль, В.Г. Скворцов. Постгистерэктомический синдром: клинические проявления и методы их коррекции. Военно-медицинская академия им. С.М. Кирова, Санкт-Петербург.
Источник
Субтотальная гистерэктомия
Субтотальная гистерэктомия — это гинекологическая операция, при которой удаляется тело матки, при этом шейка остается. В ряде случаев вместе с телом матки удаляют и ее придатки — маточные трубы и яичники. Выбор объема операции определяется хирургом-гинекологом на этапе планирования вмешательства. Возможность сохранения шейки определяется наличием цервикальной патологии и диагнозом, в связи с которым рекомендуется операция.
Абдоминальная или лапаротомическая гистерэктомия
Абдоминальная гистерэктомия является самым травматичным методом проведения данной операции, поскольку проводится через разрез брюшной стенки. После рассечения тканей, матка выводится из полости малого таза через операционную рану, пересекают маточные связки и кровеносные сосуды матки. Затем тело матки отсекается от шейки, и формируется культя. В конце операции ткани послойно ушиваются, на кожу накладывают косметические швы и стерильную повязку.
Лапаротомическая гистерэктомия достаточно тяжело переносится пациентками и требует более длительного назначения анальгезирующих препаратов, по сравнению с лапараскопической и надвлагалищной экстирпацией.
Влагалищная гистерэктомия
Влагалищная гистерэктомия выполняется через разрезы вокруг шейки матки, т. е. в верхней трети влагалища. При этом разрезы на передней брюшной стенке отсутствуют. Такая операция сопровождается меньшей травматичностью и кровопотерей. Период восстановления после нее короче, и пациентка быстрее возвращается к повседневной жизни.
Такое вмешательство подходит не всем. Условием для его проведения является небольшой размер матки и определенный уровень ее подвижности, а также достаточная емкость влагалища.
Лапароскопическая гистерэктомия
Лапароскопическая гистерэктомия является наиболее высокотехнологичным и щадящим методом проведения операции. Все манипуляции проводятся через 4 прокола. Первый из них располагается в области пупка или на пару сантиметров выше него. Через него будет вводиться самый «большой» троакар (полая трубка, которая обеспечивает вход в полость малого таза при сохранении герметичности, через троакар подаются все инструменты, от оптической системы до манипуляторов) диаметром 10 мм. Еще два прокола делаются в подвздошной области и последний над лоном. Сначала в брюшную полость подают стерильный газ, чтобы расправить ее и дать возможность для обзора и манипуляций. Затем выполняется осмотр органов брюшной полости и малого таза и только после этого приступают непосредственно к гистерэктомии:
- Перевязывают и пересекают кровеносные сосуды, питающие матку.
- Пересекают маточные связки.
- Отсекают тело матки от шейки и формируют культю.
- Если матка имеет небольшие размеры, ее можно удалить через разрез в области влагалища. При больших размерах, орган извлекают фрагментарно через троакар после проведения процедуры кускования.
- Проводят гемостаз — остановку кровотечения.
- Выполняется повторная ревизия полости малого таза.
- Удаляется газ из брюшной полости, извлекаются инструменты и на проколы накладывают швы.
Преимуществом лапароскопической гистерэктомии является:
- Малая травматичность вмешательства.
- Малая кровопотеря за счет контроля гемостаза.
- Возможность проведения видеосъемки с использованием 10-кратного увеличения. Это, во-первых, дает возможности для лучшей диагностики, а во-вторых, документирует процесс вмешательства и позволяет использовать материалы в случае необходимости.
Недостатком лапароскопического вмешательства является необходимость наличия дорогостоящего оборудования и специально обученного персонала.
Показания к субтотальной гистерэктомии
Доброкачественные новообразования тела матки, миомы. Следует отметить, что не каждая миома является показанием к гистерэктомии. Операцию рекомендуют выполнять в следующих случаях:
- Опухоль, которая приводит к увеличению матки до размеров более 12 недель.
- Быстрый рост узлов.
- Наличие множественных миоматозных узлов.
- Миома, сопровождающаяся обильными маточными кровотечениями, которые приводят к развитию анемии.
- Эндометриоз 3-4 степени, который не поддается медикаментозной терапии.
- Рецидивирующая гиперплазия эндометрия.
- Признаки атипизма эндометрия по данным биопсии.
- Выпадение матки.
Противопоказания к проведению субтотальной гистерэктомии
Противопоказания к субтотальной гистерэктомии можно разделить на две группы:
- Противопоказания к проведению гинекологических хирургических вмешательств.
- Противопоказания к сокращению объема гистерэктомии.
Противопоказаниями к проведению гистерэктомии являются:
- Наличие острых воспалительных процессов во влагалище и органах малого таза.
- Клинически значимые коагулопатии — высокий риск кровотечений и тромбозов.
- Декомпенсация хронических заболеваний, например, гипертонической болезни, сахарного диабета и др.
Противопоказанием непосредственно к проведению субтотальной гистерэктомии является подозрение на злокачественные процессы тела и шейки матки. Не рекомендуют оставлять шейку и при наличии признаков дисплазии по данным цитологических мазков, поскольку у таких женщин есть повышенный риск развития рака шейки матки через несколько недель после проведения операции.
Подготовка к гистерэктомии
При подготовке к гистерэктомии требуется пройти стандартное медицинское обследование, рекомендованное при гинекологических операциях:
- Результаты цитологического скрининга на рак шейки матки.
- Кольпоскопия.
- Мазок на флору и результаты бакпосева.
- УЗИ органов малого таза, по показаниям — УЗИ мочевого пузыря, почек и забрюшинного пространства.
- УЗИ вен нижних конечностей.
- ЭКГ.
- Лабораторные анализы — общий анализ крови, мочи, биохимический анализ крови, коагулограмма, группа крови и резус-фактор, анализ на маркеры инфекционных заболеваний (вирусные гепатиты, ВИЧ, сифилис).
- Маммография — женщинам старше 40 лет.
- Заключение терапевта.
Также проводятся следующие мероприятия:
- Подготовка кишечника. При склонности к запорам необходимо наладить ежедневный стул. Накануне операции проводят очистительную клизму или принимают слабительное.
- Для предупреждения попадания инфекции в рану необходимо вечером накануне операции и утром принять душ с использованием детского мыла или обычного вашего геля для душа. Особое внимание уделяется кожным складкам в области промежности и пупка.
- Утром перед операцией производится сбривание волос в области операционного поля. Раньше этого делать не рекомендуется, потому что может развиться воспалительная реакция кожи, что будет являться противопоказанием к проведению операции.
- В день операции принимать пищу и воду нельзя.
- После проведения туалетных процедур пациентка ложится в кровать, где находится до момента транспортировки в оперблок. В этот период проводится премедикация — вводятся транквизизаторы и седативные препараты.
- Перед подачей в оперблок необходимо снять все украшения, очки, зубные протезы. Слуховой аппарат (при его наличии) оставляют, поскольку он будет служить для коммуникации с медперсоналом. Также необходимо надеть компрессионные чулки или наложить компрессионные бинты.
- Транспортировка в оперблок осуществляется на каталке строго в лежачем положении. Это необходимо чтобы исключить ортостатические сосудистые реакции на фоне применения премедикации.
- В операционной пациентку укладывают на стол согласно выбранному способу проведения гистерэктомии. Тело покрывают стерильной простыней.
Реабилитация после операции
Особенности раннего послеоперационного периода будут зависеть от метода проведения гистерэктомии. В целом начинать активность рекомендуется в первые же сутки. Необходимо поворачиваться в постели, садиться или вставать, чтобы сходить в туалет. В первые сутки разрешается пить немного жидкости. На следующий день можно принимать легкую пищу, и уже через 2-3 дня можно принимать обычную пищу.
При лапаротомической гистероскопии швы снимают на 7-8 сутки. Перед этим ежедневно по нескольку раз проводят их обработку. Внутренние (влагалищные швы) обрабатывать и снимать не нужно. Выписка осуществляется на 6-8 день после операции, если позволяет состояние пациентки.
После лапаротомической гистероскопии необходимо воздерживаться от интенсивных физических нагрузок в течение 3 месяцев. При малотравматичных методах вмешательства этот срок составляет 2-3 недели. Через месяц после гистерэктомии проводят контрольный осмотр с необходимым обследованием.
Секс
Одним из важных вопросов, который интересует пациенток, является влияние операции на сексуальную жизнь. Рекомендуется воздержаться от вагинального секса в течение 6-8 недель после операции. Для субтотальной лапаротомической гистерэктомии этот срок можно увеличить до 3 месяцев. После этого половой акт не должен вызывать дискомфорт. Что касается сексуального влечения, то большинство женщин не отмечает каких-либо изменений. Если же говорить о качестве секса и чувстве удовлетворенности, то многие отмечают улучшения, поскольку исчезают симптомы заболевания матки, вызывающие боль.
Фертильность
После субтотальной резекции возможность наступления беременности полностью исключена, также будут отсутствовать менструальные кровотечения. Если во время операции яичники не удалялись, то на наступления климакса это никак не влияет. Если же производилось удаление придатков, утрачивается гормональная функция, и наступает искусственный климакс, сопровождающийся всеми характерными проявлениями.
В ряде случаев, при отсутствии противопоказаний, женщинам назначается гормонозаместительная терапия. Она призвана поддержать необходимый уровень эстрогенов и отсрочить развитие таких нежелательных явлений как остеопороз, набор веса, атрофические процессы в коже и мышцах, снижение настроения и физической активности.
Осложнения после субтотальной гистерэктомии
Субтотальная гистерэктомия является сложной операцией как для хирургов-гинекологов, так и для их пациенток. Поле нее могут развиться как физические, так и психические осложнения, причем некоторые из них возникают в послеоперационном периоде, а другие могут проявить себя с течением времени или даже через несколько лет.
Самым проблемным является период первых суток после гистерэктомии, поскольку женщины страдают от болевого синдрома. Чтобы его купировать, назначаются сильнодействующие обезболивающие препараты, вплоть до наркотических. Интенсивная боль сохраняется на период 3-10 суток и по мере заживления раны постепенно стихает.
Также в ближайшее время после вмешательства могут развиться следующие осложнения:
- Кровотечения. Они могут быть внутренними, когда кровь скапливается в области малого таза, и наружными, когда кровь выделяется из шва. При этом необходимо знать, что после гистерэктомии небольшие мажущие влагалищные выделения являются вариантом нормы. Чтобы отличить одно состояние от другого, характер выделений будет отслеживать медперсонал.
- Нарушение мочеиспускания. Оно возникает из-за повреждения тазовых нервов, смещения внутренних органов или невозможности помочиться в положении лежа (в ряде случаев имеет смысл отработать этот навык на дооперационном этапе). Со временем это состояние нормализуется.
- Инфекционно-воспалительные осложнения. Симптомами таких осложнений является повышение температуры, появление признаков интоксикации, отечность и покраснение в области раны, появление патологического отделяемого. Наиболее грозным инфекционным осложнением является перитонит с развитием сепсиса (полиорганной недостаточности на фоне инфекции).
- Тромбозы. Все обширные операции сопровождаются повышенным риском образования тромбов. Чтобы это предотвратить пациенткам из группы повышенного риска назначают профилактику в виде специальных кроверазжижающих препаратов. Помимо этого, всем пациенткам рекомендуется во время операции и после нее пользоваться компрессионными чулками.
Отдаленные осложнения:
- Выпадение тазовых органов. Развивается оно из-за нарушения анатомии таза, в частности его мышц и связок. Для коррекции требуется пластическая операция.
- Образование спаек, которые приводят к болям и нарушению работы тазовых органов. Если симптомы не удается устранить консервативными методами, проводят хирургическое рассечение спаек, для чего необходима повторная операция.
Источник