Боли в сердце при миоме
Содержание статьи
Боли при миоме матки: причины возникновения и методы лечения
Обновлено: 30 Января 2020
Содержание статьи
На сегодняшний день миому матки можно отнести к наиболее распространенным гинекологическим патологиям, с которым сталкивается почти половина женщин старше 50 лет. Клиническая картина при миоме зависит от локализации опухоли, её специфических особенностей и формы. Зачастую заболевание протекает бессимптомно и обнаруживается случайно, во время профилактического осмотра у гинеколога. Однако некоторые виды миом проявляются болевыми ощущениями. Боли при миоме матки (их характер и интенсивность) напрямую зависят от расположения миоматозного узла, его размеров и темпов роста.

Почему возникают боли при миоме матки?
Неприятные ощущения возникают практически у всех женщин с миомой матки. Чаще всего их появление связано со следующими причинами:
- объем миоматозного узла – при достижении опухолью определенных размеров, создается эффект сдавления стенок матки и соседних органов. В результате у женщины появляются дискомфортные, болезненные ощущения;
- интенсивный рост миоматозных узлов;
- вид миомы матки – каждая опухоль обладает своими характерными особенностями и симптомами, поэтому болевые ощущения могут возникать в различных местах: внизу живота, в боку;
- концентрация эстрогена – при повышении уровня женского гормона боли становятся более выраженными;
- осложнения отторжения эндометрия в период менструации – может возникать резкая тянущая боль, отмечаться наличие кровяных сгустков.
Как болит миома матки?
Боли при миоме матки возникают, как правило, внизу живота либо в одном из боков. Их локализация зависит от вида опухоли. Зачастую женщины жалуются на боли в спине. Немаловажен и порог чувствительности, который у каждой женщины индивидуален. Восприятие дискомфортных ощущений может быть разным, поэтому боли могут ощущаться также по-разному.
Может ли болеть миома матки субмукозной локализации?
Субмукозная миома матки локализуется в подслизистом слое органа. При небольших размерах миомы женщина может жаловаться на тянущую боль в нижней части живота, а при менструациях – на схваткообразные болевые ощущения. По мере роста новообразования боли становятся интенсивнее, что связано со сдавлением миомой вен и кровеносных сосудов. Этот процесс приводит к отмиранию тканей матки и резкому появлению болевых ощущений. Кроме того, при субмукозной миоме усиливаются и становятся обильнее менструальные выделения. Выраженные боли при миоме матки появляются при увеличении физических нагрузок.
Болит ли миома матки субсерозной локализации?
Субсерозная миома матки локализуется на внешней стороне матки (в брюшной полости). Для подобного вида миомы характерно наличие длинной тонкой ножки. На ранних стадиях развития субсерозная миома чаще всего не проявляется никакими симптомами. Однако по мере роста опухоли у женщины появляется ощущение распирания живота, периодически возникают схваткообразные боли. Могут также беспокоить головные боли.
Симптоматика зависит от локализации субсерозного узла:
- при поражении передней стенки матки у женщины возникает ощущение давления в области живота. Особенно сильно в таких случаях от сдавления страдает мочевой пузырь, что проявляется учащением призывов к мочеиспусканию, появлением болей в печени, нарушением деятельности почек. При достижении опухолью внушительных размеров происходит застой урины, в результате чего в почках и мочевом пузыре образуются камни;
- при поражении задней стенки матки давящее ощущение появляется в области прямой кишки, богатой нервными окончаниями. В данном случае болевой синдром может появиться в области поясницы, копчика и ягодиц. Некоторые женщины жалуются на боли в груди и ногах;
- при перекруте «ножки» субсерозного узла у женщины отмечается возникновение резких болевых ощущений.
Может ли болеть миома матки, локализованная в мышечном слое матки?
Опухоль данного вида – интерстициальная миома, локализуется в миометрии – в толще мышц стенки матки. Появление болевых ощущений при интерстициально миоме матки связано с разрастанием миоматозного узла, который начинает сдавливать соседние органы. Симптомы заболевания возникают по мере развития заболевания. Вследствие неполноценного кровоснабжения тканей органов малого таза у женщин появляются тянущие боли в нижней части живота, которые распространяются в область поясницы и крестца. Зачастую пациентки сомневаются, может ли болеть поясница при миоме матки, или эти ощущения связаны с патологиями спины или позвоночника.
Боли при миоме матки: чем обезболить?
Боли при миоме матки можно устранить с помощью нескольких методов. Однако в первую очередь женщине необходимо проведение полного гинекологического, ультразвукового и клинико-лабораторных исследований. На фоне терапии миомы матки можно принимать определенные препараты с обезболивающим и анальгезирующим действием. Обезболивающее при миоме матки должен назначать только лечащий врач, который поможет подобрать самый эффективный препарат и определит необходимую дозировку.
Боли при миоме матки во время беременности
В клинической практике известно достаточно большое количество случаев, когда миома матки во время беременности рассасывалась. Процесс дегенерации миоматозных узлов в этот период связан со снижением концентрации эстрогенов и увеличением секреции прогестерона в крови, а также с нарушением кровообращения, когда кровь поступает преимущественно к телу и полости детородного органа, при этом опухоль, лишенная питания, некротизируется. Именно некроз тканей миомы является причиной того, почему болит миома при беременности.
Гормональная терапия от боли при миоме матки
Гормональные препараты при миоме матки применяются с терапевтической целью – для уменьшения размеров миоматозных узлов, благодаря чему устраняются болевые ощущения, сопровождающие патологию . В лечении миомы используются, в основном агонисты гонадотропин рилизинг-гормона, создающие эффект искусственной менопаузы.
Применение седативных препаратов от боли при миоме матки
Седативные препараты снять психологическое напряжение, нормализовать возбудительный и тормозной процессы в головном мозге.
Тепло на живот от боли при миоме матки
Данный метод применяется для устранения спазмов, расширения сосудов и улучшения кровотока, что помогает снизить выраженность симптомов.
Изменение питания от боли при миоме матки
С помощью физических нагрузок улучшается общий тонус организма, а сбалансированное питание является отличной профилактикой вздутия живота и запоров.
Раздутые петли кишечника и расширенная ампула прямой кишки оказывают давление на миоматозный узел, поэтому женщине с миомой следует избегать продуктов, вызывающих метеоризм. Для облегчения ситуации следует соблюдать правильный образ жизни.
Техника расслабления от боли при миоме матки
Занятия аутотренингом позволяют контролировать душевное равновесие, благодаря чему женщина может легче воспринимать болевые ощущения небольшой интенсивности. С этой же целью можно заниматься йогой, во избежание развития осложнений отдавая предпочтение простым упражнениям, которые не приносят дискомфорт. Отличные результаты достигаются с помощью плаванья и верховой езды.
Занятия сексом от боли при миоме матки
Полноценная сексуальная жизнь многим женщинам с миомой матки помогает избавиться от болевых симптомов, сопровождающих данное заболевание. Секс способствует нормализации кровотока в малом тазу, благодаря чему улучшается состояние миоматозного узла и других органов .
Безрецептурные средства от боли при миоме матки
Для того чтобы устранить боли при миоме матки в домашних условиях женщинам можно принимать нестероидные противовоспалительные препараты. Для обезболивания в качестве анальгетиков можно самостоятельно использовать такие препараты, как Ибупрофен, Мелоксикам, Парацетамол. Однако необходимо понимать, что все эти медикаменты обладают определенными побочными эффектами. Нестероидные противовоспалительные средства нельзя принимать длительное время, так как это грозит развитием нестероидной язвы желудка и гастрита. По этой причине необходимо также строго соблюдать максимальную суточную дозу, указанную в инструкции к препаратам.
Симптоматическое лечение миомы матки является лишь временной мерой. После действия тех или иных средств боли при миоме матки возобновляются. Поэтому лечение данного заболевания направлено, прежде всего, на устранение самих миоматозных узлов, наличие которых и вызывает болевые ощущения.
Одним из самых эффективных методов лечения миомы матки, который используется в современных медицинских центрах, является эмболизация маточных артерий (ЭМА).
Список клиник, где можно выполнить эту малоинвазивную, абсолютно безопасную и безболезненную процедуру представлен здесь.
Для достижения высоких результатов важно не только наличие новейшей медицинской аппаратуры в клинике, но и квалификация врача, который будет проводить ЭМА. Записаться к специалистам, имеющим успешный опыт выполнения процедуры -эндоваскулярному хирургу, кандидату медицинских наук Боброву Б.Ю. или врачу-гинекологу, кандидату медицинских наук Лубнину Д.М. можно телефонам на нашем сайте.
Список литературы:
- Савицкий Г. А., Иванова Р. Д., Свечникова Ф. А. Роль локальной гипергормонемии в патогенезе темпа прироста массы опухолевых узлов при миоме матки //Акушерство и гинекология. – 1983. – Т. 4. – С. 13-16.
- Сидорова И.С. Миома матки (современные аспекты этиологии, патогенеза, классификации и профилактики). В кн.: Миома матки. Под ред. И.С. Сидоровой. М: МИА 2003; 5—66.
- Мериакри А.В. Эпидемиология и патогенез миомы матки. Сиб мед журн 1998; 2: 8—13.
- Бобров Б.Ю. Эмболизация маточных артерий в лечении миомы матки. Современное состояние вопроса // Журнал акушерства и женских болезней. 2010. №2. С. 100-125
- Б. Ю. Бобров, С. А. Капранов, В. Г. Бреусенко и др. Эмболизация маточных артерий: современный взгляд на проблему. «Диагностическая и интервенционная радиология» том 1 № 2 / 2007
Эндоваскулярный хирург, кандидат медицинских наук, самый большой персональный опыт ЭМА в России
Гинеколог, кандидат медицинских наук
Акушер-гинеколог, онколог, кандидат медицинских наук
Врач акушер-гинеколог
Источник
Ишемическая болезнь сердца и миома тела матки: клиническое наблюдение пациентки с сочетанной патологией
Введение
Миома тела матки (МТМ) представляет собой гормонозависимое опухолеподобное доброкачественное заболевание, возникающее из гладкомышечных структур маточной стенки. По данным различных источников, у 30–70% женщин в периоде менопаузального перехода имеется МТМ [1–7]. Однако истинная распространенность этого заболевания в популяции, вероятно, недооценена из-за отсутствия данных о распространенности опухолей без клинической симптоматики. Симптоматическая МТМ может вызывать боли в области таза, поясницы, диспептические явления, обильные менструальные кровотечения, а также осложненные роды и бесплодие [8].
К установленным факторам риска (ФР) МТМ относятся возраст, раннее наступление менархе, отсутствие родов в анамнезе, поздний возраст первой беременности, синдром поликистозных яичников [1]. Артериальная гипертензия, сахарный диабет, образ жизни (курение и др.) и ожирение [9] одновременно являются распространенными ФР сердечно-сосудистых заболеваний (ССЗ) и связаны с развитием атеросклероза [10]. Общие паттерны подтверждают предположение о том, что развитие атеросклеротических бляшек и МТМ имеют общий биологический механизм. Помимо этого, пролиферация гладкомышечных клеток моноклонального происхождения имеет решающее значение в развитии и атеросклероза, и МТМ [11].
С-реактивный белок (СРБ) служит характерным воспалительным предиктором атеросклероза. Повышение уровня СРБ может указывать на субклинический атеросклеротический процесс [12]. Гипергомоцистеинемия, являясь независимым ФР развития атеросклероза, может привести к усилению окислительного стресса, угнетению синтеза оксида азота, пролиферации гладких мышц, дисфункции эндотелия и тромбозу [13]. Повышение концентрации гомоцистеина от легкой до умеренной степени связано с повышенным риском развития атеросклеротических сосудистых заболеваний. Кроме того, гипергомоцистеинемия была предложена в качестве ФР эстроген-индуцированного онкогенеза. В исследовании Y. He et al. уровень СРБ был положительно связан с риском развития МТМ. В этом же исследовании была выявлена обратная связь между уровнем гомоцистеина и развитием МТМ, данная корреляция исчезла после хирургического удаления миомы [14].
В настоящее время в Российской Федерации ишемической болезнью сердца (ИБС) страдают 15–17% взрослого населения, причем после 30 лет ИБС выявляется у 30% женщин [15]. По данным зарубежных авторов, распространенность МТМ варьирует в пределах 20–40% [16, 17]. Однако на сегодняшний день нет данных о распространенности сочетанной патологии (ИБС и МТМ) в общей популяции. Назначение дезагрегантной, а в отдельных случаях антикоагулянтной терапии при проведении чрескожных коронарных вмешательств (ЧКВ) у пациенток с МТМ должно настораживать относительно повышенного риска кровотечений.
Аномальное маточное кровотечение является распространенным состоянием и часто сопутствует МТМ. В ретроспективном исследовании A. Själander et al. частота жалоб на обильные маточные кровотечения в группе исследуемых увеличилась с 17,8% до 29,5% после назначения антикоагулянтной терапии. Аномальные маточные кровотечения усугубляются не только при приеме антагонистов витамина К, но и при комбинированной дезагрегантной терапии [18]. Помимо этого, при назначении новых пероральных антикоагулянтов по поводу фибрилляции предсердий в периоде менопаузального перехода не оценивается их безопасность в отношении маточных кровотечений. В дополнение к этому долгосрочные последствия маточных кровотечений при моно- или двойной дезагрегантной терапии (ДДТ) часто игнорируются или недооцениваются. В частности, ДДТ, назначенная после ЧКВ, может приводить к обильному маточному кровотечению, увеличивая риск анемии, что особенно опасно для пациенток с установленной ИБС [19, 20].
Клиническое наблюдение
Пациентка Ю., 1970 г. р., поступила в отделение кардиологии медико-санитарной части ФГАОУ ВО «Казанский (Приволжский) федеральный университет» с жалобами на боли в прекардиальной области (за грудиной, в 3–4-м межреберьях слева), иррадирующие в спину при физической нагрузке (ходьбе, подъеме по лестнице на 1–2 этажа), купирующиеся в покое, повышение артериального давления до 160/90 мм рт. ст., общую слабость, периодические боли в низу живота, обильные менструации.
Anamnesis morbi et vitae
Вышеуказанные жалобы беспокоят пациентку около 2 лет. Ранее наблюдалась у кардиолога с диагнозом ИБС, стенокардия напряжения, функциональный класс II. Амбулаторно принимает периндоприл 2 мг/сут, розувастатин 20 мг/сут. Последние 2 мес. отмечает значительное снижение толерантности к физической нагрузке. Инсульты, инфаркты отрицает, гиперхолестеринемия выявлена около 4 лет назад. Вредные привычки отрицает. Амбулаторно проведена мультиспиральная компьютерная томография коронарных артерий (МСКТ), по данным которой выявлены критические стенозы правой коронарной артерии (ПКА). Находилась на диспансерном учете в женской консультации по поводу МТМ с 2005 г., наблюдался прогрессивный рост. Трижды проведены диагностические выскабливания полости матки по поводу гиперпластических процессов эндометрия (подтвержденных гистологически), от радикальных оперативных вмешательств в гинекологических отделениях пациентка отказывалась в связи с ИБС. Амбулаторно был назначен агонист гонадотропин-рилизинг-гормона № 6, с последующей установкой внутриматочной системы с левоноргестрелом.
Госпитализирована в отделение кардиологии в плановом порядке.
Предварительный клинический диагноз
Основное заболевание: ИБС. Стенокардия напряжения, функциональный класс III. Атеросклероз коронарных артерий (по данным МСКТ-коронарографии). Гипертоническая болезнь III степени, риск 4.
Осложнения: хроническая сердечная недостаточность
I стадии (функциональный класс III).
Сопутствующее заболевание: множественная интерстициально-субсерозная МТМ с геморрагическим синдромом.
Результаты обследования и лечения
С учетом сопутствующего диагноза совместно кардиологом и гинекологом принято решение о первичном проведении коронароангиографии (КАГ) и дальнейшей тактике лечения.
КАГ: тип коронарного кровоснабжения миокарда — правый. При ангиографии левой коронарной артерии (ЛКА) выявлены стенозы в пределах 35–40%, межсистемные коллатерали в дистальные отделы ПКА (рис. 1 А). При ангиографии ПКА выявлены: стеноз устья 80%, критический стеноз проксимального сегмента, функциональная окклюзия с уровня медиального сегмента (рис. 1 В). С учетом результатов КАГ принято решение о проведении ЧКВ на ПКА на первом этапе лечения и эмболизации маточных артерий (ЭМА) на втором этапе.
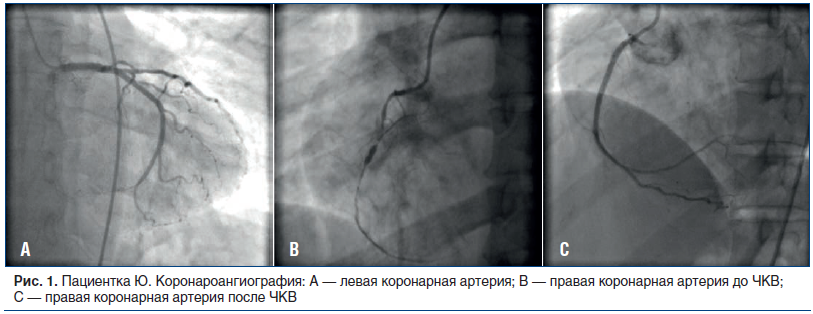
В отделении ангиографических и рентгенооперационных исследований выполнены баллонная ангиопластика и стентирование устья, проксимального и медиального сегментов ПКА (установлено 3 стента с лекарственным покрытием — эверолимусом) с удовлетворительным ангиографическим результатом (рис. 1С).
В раннем послеоперационном периоде пациентка отмечала улучшение самочувствия в виде отсутствия ангинозных болей при физической нагрузке и в покое. При выписке назначено медикаментозное лечение: антиагрегантная и антикоагулянтная терапия (ацетилсалициловая кислота 100 мг/сут; клопидогрел 75 мг/сут), гиполипидемическая терапия (розувастатин 20 мг/сут), антигипертензивная терапия (периндоприл 4 мг/сут), рекомендована гиполипидемическая диета. До второй госпитализации в гинекологическое отделение находилась на амбулаторном наблюдении у кардиолога и гинеколога, отмечала увеличение объема кровопотери при менструации.
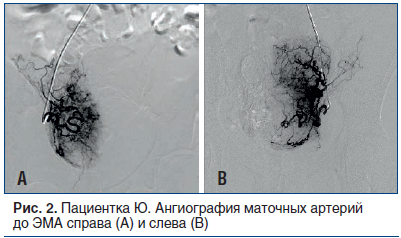
Спустя месяц пациентка поступила на второй этап лечения. Через лучевой доступ проведена ЭМА левой и правой маточных артерий микросферами размером 500–700 µm до стаза контраста в дистальных сегментах артерий (рис. 2 и 3). По результатам послеоперационного ультразвукового исследования (УЗИ) с цветным допплеровским картированием (ЦДК) признаков кровотока в миоматозных узлах не выявлено. Жалобы на момент выписки отсутствовали. Выписана на 5-е сут под амбулаторное наблюдение кардиолога и гинеколога.
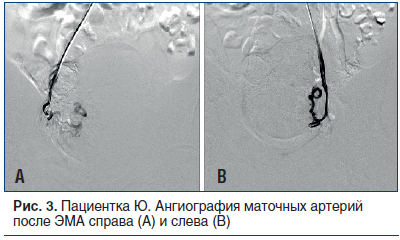
Через 6 мес. проведена контрольная КАГ: ЛКА — без динамики, стенты, установленные в ПКА, проходимы на всем протяжении, без признаков рестеноза. Повторно обследована кардиологом и гинекологом, наблюдалась положительная динамика по обеим патологиям: выявлены повышение толерантности к физической нагрузке (по результатам нагрузочных проб) и регрессия размеров миоматозных узлов с отсутствием признаков кровотока (по результатам УЗИ с ЦДК органов малого таза).
Обсуждение
Выявление у пациентов кардиологического профиля сопутствующих заболеваний, повышающих риск развития геморрагических осложнений, должно быть неотъемлемой частью первичного обследования. В связи с ростом числа женщин, получающих антикоагулянтную и/или дезагрегантную терапию по поводу ССЗ, распространенность аномальных маточных кровотечений увеличивается. Лечение пациенток с ИБС и МТМ должно проводиться совместно кардиологом и гинекологом, с проведением ЧКВ на первом этапе лечения ввиду превалирующего значения ИБС как более жизнеугрожающего заболевания.
Кардиолог должен оценить репродуктивный статус пациентки перед началом ДДТ, гематологические параметры при аномальных маточных кровотечениях, возможность смены ДДТ при возникновении патологических кровотечений, а также своевременно направить к гинекологу для дальнейшего обследования. Гинекологу в свою очередь следует провести оценку менструального анамнеза, выполнить УЗИ с ЦДК органов малого таза, а также избегать назначения гормонального лечения при установленной ИБС, перенесенном инсульте или венозных тромбоэмболических осложнениях [21, 22].
Таким образом, лечение пациенток с сочетанием ССЗ и ММТ требует привлечения различных специалистов (рентгенэндоваскулярных и сосудистых хирургов, гинекологов, кардиологов) для определения наиболее подходящей тактики лечения. Проведение рентгенэндоваскулярного вмешательства позволяет не только объективно подтвердить, но и получить полноценное представление о характере и распространенности патологии. Выбор тактики лечения в пользу ренттгенэндоваскулярной эмболизации привел к адекватному и быстрому устранению патологии с учетом основного заболевания.
В настоящее время не существует клинических рекомендаций по тактике лечения пациенток с сочетанной ИБС и МТМ, а также данных о влиянии ДДТ на возникновение рецидивов кровотечений после проведения ЭМА. Проведение клинических исследований позволит выработать оптимальный междисциплинарный подход к ведению этой категории больных.
Источник